Wprowadzenie
Opieka zorientowana na osobę charakteryzuje się przyjęciem podejścia biopsychospołecznego (holistycznego) w celu zrozumienia stanu pacjenta, podziałem odpowiedzialności w procesie zarządzania chorobą oraz zapewnieniem silnego sojuszu terapeutycznego (Paul -Savoie i in., 2018). Innym, rzadziej używanym terminem jest „opieka skupiona na osobie”, którą Bellows i in. (2014) opisali jako „rozszerzenie opieki skoncentrowanej na osobie, uznając, że potrzeby medyczne pacjentów są najlepiej rozumiane i zaspokajane w kontekście całego ich życia, w tym ich celów życiowych oraz funkcjonowania społecznego, ekonomicznego, emocjonalnego i duchowego”.
W niedawno opublikowanym badaniu jakościowym przeprowadzonym z grupą fizjoterapeutów (Unsgaard-Tøndel i Søderstrøm, 2022) opisano zastosowanie metody koncentracji na osobie wraz z zasadami skutecznej komunikacji (w tym aktywne słuchanie), podejściem empatycznym oraz biopsychospołecznym jako kluczowymi narzędziami do budowania silnej relacji terapeutycznej z pacjentami.
Wspieranie ludzi w rozwijaniu umiejętności samozarządzania chorobą i rozwijanie w nich pewności siebie jest niezbędne do zapewnienia opieki skoncentrowanej na osobie (Hutting i in., 2022). Wyniki badań sugerują jednak, że niektórym lekarzom klinicystom trudno jest wprowadzić zasady opieki skoncentrowanej na pacjencie do swojej praktyki klinicznej (Hutting i in., 2020). Przeszkody w świadczeniu opieki skoncentrowanej na osobie obejmują: ograniczony czas konsultacji, brak wiedzy na temat tego rodzaju opieki, brak umiejętności jej wdrażania oraz brak pomocnych narzędzi (Hutting i in., 2020; Unsgaard-Tøndel i Søderstrøm, 2022; Van den Heuvel i in., 2021). Chociaż wdrożenie opieki skoncentrowanej na osobie jest wyzwaniem w wielu krajach, jest to szczególnie trudne w krajach o niskich i średnich dochodach, w których często już podstawowe zasady funkcjonowania systemu opieki zdrowotnej nie są spełnione (Hutting i in., 2022). Celem tego artykułu jest zatem przedstawienie praktycznych wskazówek, które ułatwiłyby lekarzom włączenie opieki skoncentrowanej na pacjencie z dolegliwościami bólowymi ze strony układu mięśniowo-szkieletowego do swojej praktyki klinicznej.
Zakres opieki skoncentrowanej na pacjencie
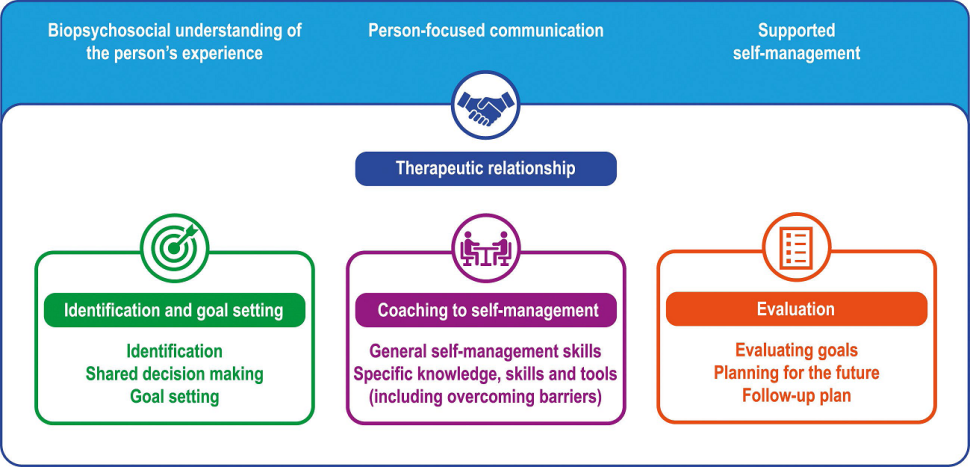
Trzy kluczowe aspekty zapewniania opieki skoncentrowanej na pacjencie to:
- holistyczne spojrzenie na problemy pacjenta,
- komunikacja skoncentrowana na pacjencie
- wspieranie procesu samozarządzania chorobą.
Proces wprowadzania opieki zorientowanej na pacjencie składa się z trzech głównych czynności:
- identyfikacja i wyznaczanie celów terapeutycznych,
- doradztwo w zakresie samozarządzania chorobą
- ocena wyników leczenia.
Budowanie relacji terapeutycznej jest fundamentem opieki skoncentrowanej na pacjencie. Natomiast wspomniane powyżej czynności zapewniające tę opiekę mogą pomóc lekarzom klinicystom w przyjęciu bardziej ustrukturyzowanego podejścia. Chociaż poszczególne czynności są przeprowadzane kolejno, dopuszczalne jest przechodzenie między elementami składowymi tych czynności w razie potrzeby.
Relacja terapeutyczna
Relacja między pacjentem a terapeutą ma kluczowe znaczenie w opiece skoncentrowanej na osobie (Mead i Bower, 2000; Miciak i in., 2019). W kontekście fizjoterapii relacja terapeutyczna została zdefiniowana jako „…więź między pacjentem a terapeutą, rozwijana zarówno zawodowo, jak i osobiście, podczas nawiązywania znajomości i angażowania się w proces terapeutyczny” (McCabe i in., 2021).
Lepsza jakość relacji między klinicystami a pacjentami wiąże się z lepszymi wynikami klinicznymi, zadowoleniem z usług i przestrzeganiem planów leczenia w różnych grupach pacjentów, w tym z chorobami układu mięśniowo-szkieletowego (Babatunde i in., 2017; Griffin i in., 2021; Hall i in., 2010; Hush i in., 2011; Kinney i in., 2020; Stagg i in., 2019). Świadoma obecność, otwartość, zaangażowanie i autentyczność stwarzają bezpieczną atmosferę do nawiązywania takich relacji (Miciak i in., 2018 , 2019). Dobre relacje to takie, w których uczestnicy czują, że zostali zauważeni, wysłuchani i docenieni i może mieć to charakter zawodowy lub osobisty (Miciak i in., 2019). Celowe rozwijanie relacji pomiędzy pacjentem i fizjoterapeutą powinno być ważną częścią planu terapeutycznego (Miciak i in., 2019).
Schemat postępowania w nawiązywaniu silnych relacji terapeutycznych
Miciak i in. (2019) opracowali schemat postępowania podczas tworzenia relacji terapeutycznych w fizjoterapii. Przekazuje on trzy proste sposoby na osiągnięcie silnej relacji z pacjentem tj. uznanie jego osobowości, wykorzystanie ciała jako punktu centralnego i otwarcie siebie (Ryc. 2). Kiedy fizjoterapeuci „uznają osobowość” oznacza to, że spotykają się z pacjentem na równi, a ich zadaniem jest weryfikacja doświadczeń pacjenta i indywidualizacja procesu leczenia.
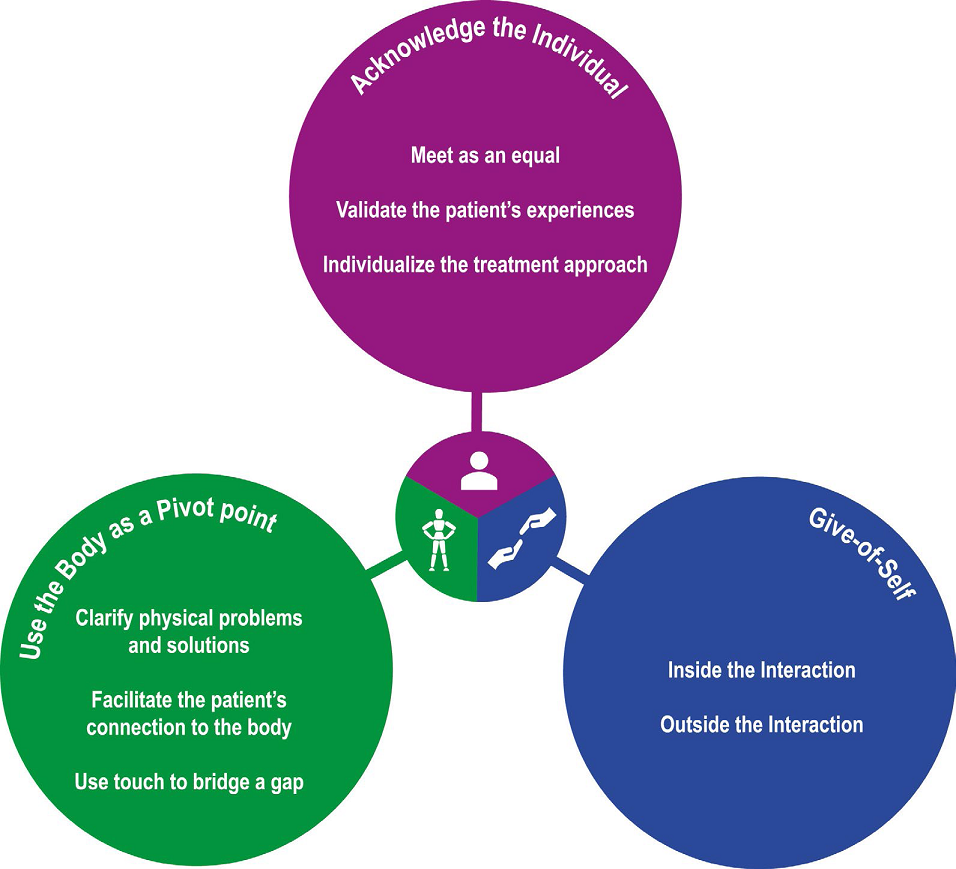
Używanie ciała jako punktu zwrotnego podkreśla rzeczywistość kliniczną, w której fizjoterapeuci i pacjenci zazwyczaj stawiają czoła wyzwaniom związanym z ciałem pacjenta. W ten sposób „bio” w znaczeniu biopsychospołecznym służy celowi wykraczającemu poza diagnozę i leczenie i staje się kluczowym czynnikiem w tworzeniu relacji terapeutycznej (Griffin i in., 2021; Horton i in., 2021; Unsgaard-Tøndel i Søderstrøm, 2021).
Fizjoterapeuci mogą otworzyć się dla pacjenta w ramach relacji terapeutycznej lub poza nią. Otwarcie siebie należy rozpatrywać pod kątem sytuacji i intencji, a także poziomu komfortu terapeuty. Chociaż ujawnianie prywatnych informacji może pozytywnie wpływać na współpracę z pacjentem(Biskup i in., 2021; Crepeau i Garren, 2011; Horton i in., 2021; Søndenå i in., 2020; Stagg i in., 2021) to mimo wszystko powinno być to dokładnie przemyślane. Klinicysta powinien rozważyć powód podawania informacji osobistych (np. budowanie osobistej relacji, opisywanie własnych doświadczeń), przemyśleć czy jest to niezbędne, a także wziąć pod uwagę potencjalną reakcję pacjenta i jego własny poziom komfortu z tym związany (Pinto-Coelho i in., 2018).
Nawiązywanie silnych relacji terapeutycznych w praktyce klinicznej
Relacje terapeutyczne w praktyce klinicznej są dynamiczne i oferują fizjoterapeutom wiele możliwości nawiązania lepszego kontaktu z pacjentem. Ponieważ każda taka relacja jest wyjątkowa, fizjoterapeuci muszą być uważni i otwarci, aby móc zareagować w każdej takiej sytuacji (Kleiner i in., 2021; Miciak i in., 2018).
Fizjoterapeuci mogą być zarówno proaktywni, jak i refleksyjni w rozwijaniu swoich umiejętności nawiązywania relacji z pacjentami. Klinicyści mogą korzystać ze schematu postępowania, aby określić „co zrobić” w danym momencie i zastanowić się „co dalej” podczas kolejnych spotkań. Schemat postępowania może również dać im lepsze zrozumienie błędów popełnianych w ich własnej praktyce rozwijania relacji terapeutycznych.
Kluczowe aspekty opieki skoncentrowanej na pacjencie
Podejście biopsychospołeczne
Dotychczas publikowane badania naukowe zgodnie podają, że klinicyści mają trudności z zajęciem się psychospołecznymi aspektami choroby i zamiast tego często skupiają się na aspektach biomechanicznych i biomedycznych (Alexanders i in., 2015; Brunner i in., 2018; Gardner i in., 2017; Hutting i in., 2020; Oostendorp i in., 2015; Setchell i in., 2017; Singla i in., 2015; Van den Heuvel i in., 2021). Jednak opieka skoncentrowana na osobie powinna uwzględniać wszystkie czynniki, które przyczyniają się do doświadczania bólu przez daną osobę (Hutting i in., 2019). Obejmuje to nie tylko czynniki biopsychospołeczne, ale także zapewnienie wsparcia, którego taka osoba potrzebuje, aby przezwyciężyć wyzwania i bariery w radzeniu sobie z chorobą. Klinicyści, którzy chcą zapewnić opiekę skoncentrowaną na osobie, muszą wykazywać holistyczne rozumienie bólu u swoich pacjentów.
Komunikacja zorientowana na pacjencie
Opieka skoncentrowana na osobie wykorzystuje styl komunikacji uwzględniający perspektywę pacjenta (Hutting i in., 2022). W komunikacji skoncentrowanej na osobie budowanie relacji terapeutycznej ma zasadnicze znaczenie dla nawiązania istotnego i godnego zaufania dialogu, który ułatwia ujawnienie ważnych informacji klinicznych i refleksję oraz promuje wspólne wyznaczanie celów i podejmowanie decyzji (Edmond i Keefe, 2015; Hutting i in., 2022). Wymaga to od klinicystów komunikowania się z pacjentami w sposób rozważny i nieosądzający (Edmond i Keefe, 2015). Ten styl komunikacji wymaga od klinicysty zwracania uwagi na to, „co” komunikujemy (treść) i „jak” komunikujemy się (przekaz) za pomocą języka werbalnego i niewerbalnego (Lin i in., 2020).
Komunikacja skoncentrowana na osobie musi być wdrożona podczas całego leczenia, w tym podczas wywiadu, badania i planowania terapii (Caneiro i in., 2021; Edmond i Keefe, 2015; Lin i in., 2020; Zulman i in., 2020). Skupienie się na pacjencie zwiększa prawdopodobieństwo, że klinicyści będą w stanie lepiej zrozumieć zachowania swoich pacjentów, przyczyny ich dolegliwości oraz potrzeby i cele. To pozwala im wspólnie opracować spersonalizowany plan postępowania, który umożliwi pacjentowi powrót do zdrowia.
Wsparcie procesu samozarządzania chorobą
Wsparcie procesu samokontroli można zdefiniować jako interwencję, której celem jest wyposażenie pacjentów w umiejętności, które pozwolą im brać odpowiedzialność za radzenie sobie z uporczywymi dolegliwościami, tak aby mogli optymalnie funkcjonować (Jonkman i in., 2016).
Chociaż szkolenie pacjentów w zakresie samodzielnego leczenia jest istotnym elementem opieki skoncentrowanej na pacjencie, nie powinno to być jedyną interwencją w tym zakresie (która często składa się z cotygodniowych (grupowych) sesji przez okres 6–8 tygodni). Jednym z najskuteczniejszych działań, jakie może podjąć klinicysta w celu wspierania samokontroli u pacjentów, jest włączenie wsparcia samodzielności pacjentów podczas codziennej praktyki lekarskiej (Evidence Center for National Voices, 2014). Takie postępowanie wzmacnia motywację pacjentów i daje im umiejętności i wiedzę, których potrzebują, aby aktywnie zarządzać swoją chorobą, nawet po zakończeniu początkowego okresu leczenia (Hutting i in., 2019).
Czynności podczas wprowadzania opieki zorientowanej na pacjencie
Identyfikacja i wyznaczanie celów terapeutycznych
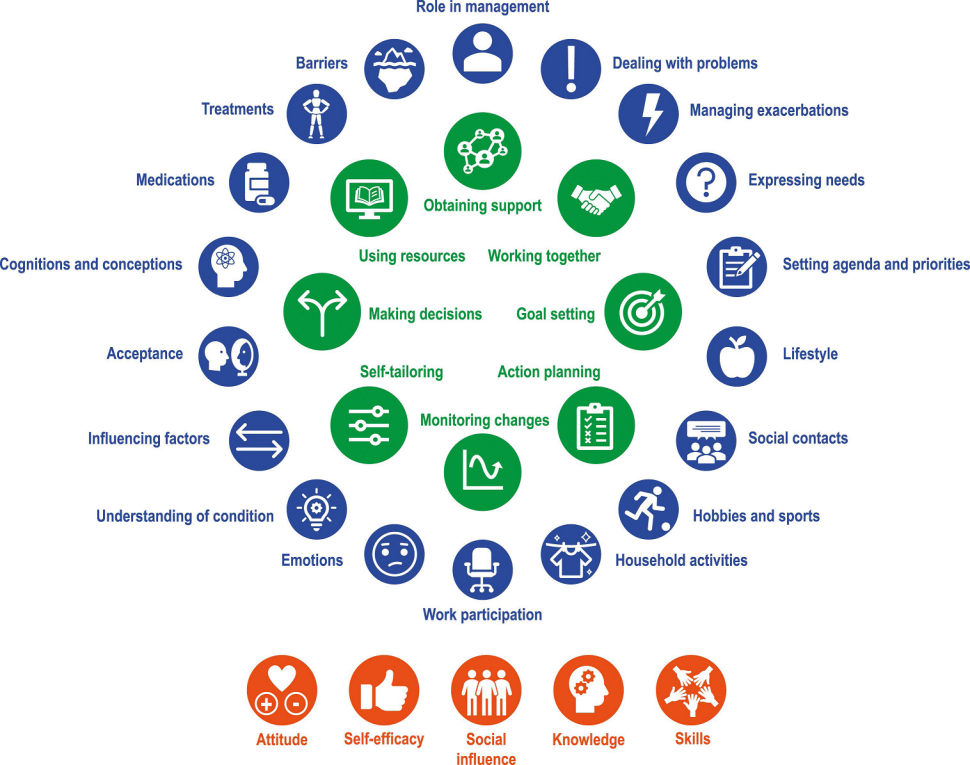
Na tym etapie ważne jest, aby zidentyfikować doświadczenia i przekonania pacjenta dotyczące odczuwanego bólu. Należy również ocenić umiejętności pacjenta w zakresie samokontroli choroby, a także poczucie jego własnej skuteczności, wywierany wpływ społeczny, wiedzę i umiejętności (Hutting i in., 2019). Ponadto klinicyści powinni określić oczekiwania pacjenta, otwartość na samodzielne radzenie sobie z dolegliwościami (Hooft i in., 2015) oraz gotowość do zmiany (Kongsted i in., 2021). Aby wesprzeć klinicystów w ocenie ważnych umiejętności związanych z samokontrolą, opracowano narzędzie do ich identyfikacji (patrz Ryc. 3).
Na podstawie wyników tej identyfikacji i oceny, klinicysta i pacjent mogą wyznaczyć cele w oparciu o wartości i potrzeby pacjenta. Wyznaczanie celów w oparciu o wartości odbywa się poprzez otwartą komunikację na temat motywacji i może ujawnić czynniki ułatwiające i utrudniające realizację tych celów (Riediger i Freund, 2004). Wspólne podejmowanie decyzji jest zatem cechą współpracy między pacjentem a lekarzem i ważnym elementem wsparcia w samodzielnym leczeniu (Hutting i in., 2019; Kongsted i in., 2021).
Wspólne podejmowanie decyzji
Wspólne podejmowanie decyzji jest ważnym aspektem opieki skoncentrowanej na osobie (Hausheer i in., 2021; Hutting i in., 2022) , a jego głównym elementem jest komunikacja (Syed i in., 2019). Poprzez dyskusję i wymianę informacji lekarz wraz z pacjentem wybierają metody leczenia w oparciu o dowody naukowe oraz indywidualne preferencje, przekonania i wartości pacjenta (NICE, 2021). Ten wspólny proces gwarantuje, że pacjent rozumie ryzyko, korzyści i możliwe konsekwencje wybranych opcji terapeutycznych i jest upoważniony do podejmowania decyzji w zakresie planu leczenia, w tym rezygnacji lub kontynuowania obecnego (NICE, 2021).
Istnieją pewne różnice w zakresie zaangażowania w proces podejmowania decyzji, które mogą zależeć od osobowości i charakteru pacjenta (Bernhardsson i in., 2019). Ponadto preferencje dotyczące leczenia, rodzaju i ilości informacji, jakich pacjenci oczekują od klinicysty, oraz ich udziału w podejmowaniu decyzji również może zmieniać się w czasie (Bernhardsson i in., 2019). W związku z tym potrzeba wspólnego podejmowania decyzji trwa przez cały okres trwania opieki.
Pomimo złożoności, wspólne podejmowanie decyzji może zwiększyć satysfakcję pacjentów, ich zaangażowanie, przestrzeganie zaleceń i zdolność do samodzielnego radzenia sobie z objawami. Jest to jednak proces, który jest zaniedbywany przez fizjoterapeutów i w wielu przypadkach zgłaszano rozbieżności między celami rehabilitacji obranymi przez pacjentów oraz terapeutów (Moore i Kaplan, 2018).
Wspólne podejmowanie decyzji w praktyce
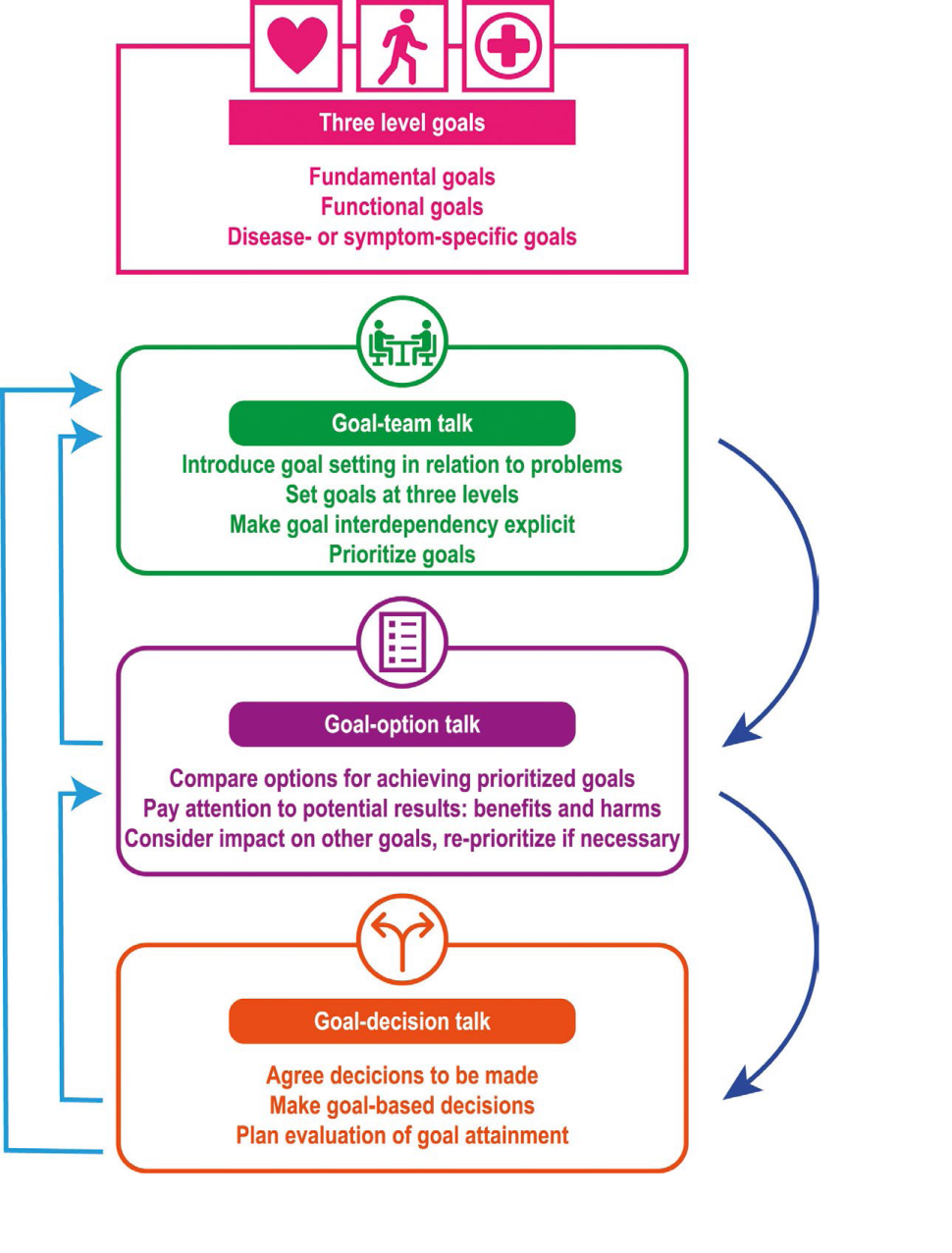
Zanim fizjoterapeuta będzie mógł zapewnić opiekę skoncentrowaną na pacjencie, musi istnieć jasność co do celu leczenia. Badanie Vermunt i in. (2018) wskazuje na trójpoziomowy model wyznaczania celów leczenia, który obejmuje cele związane z objawami lub chorobą (uzyskanie ulgi w objawach), cele funkcjonalne i cele podstawowe (czerpanie z wartości, nadziei i priorytetów życiowych pacjenta). Zaleca się, aby wyznaczać cele na wszystkich trzech poziomach i rozpoczynać od celów podstawowych, ponieważ to one napędzają dyskusje na temat celów związanych z objawami.
Po określeniu rodzaju celu klinicyści mogą zastosować model trzech kroków do wspólnego podjęcia decyzji. Model ten obejmuje:
- „Rozmowy zespołowe”, czyli tworzenie relacji terapeutycznej i wsparcie w podejmowaniu decyzji;
- „Rozmowa o opcjach”: obejmuje rozmowę o ewentualnym ryzyku, korzyściach i alternatywach leczenia;
- 3) „Rozmowa decyzyjna”, czyli pomoc pacjentom w poznaniu ich preferencji i podjęciu konkretnej decyzji (Elwyn i Vermunt, 2020) (ryc. 4).
Stevensa i in. (2018) podają, że fizjoterapeuci mają trudności z wyznaczaniem celów wspólnie z pacjentem ze względu na ograniczenia czasowe, ograniczone umiejętności i brak doświadczenia w angażowaniu pacjentów w plan leczenia. Opanowanie tych umiejętności wymaga czasu i praktyki. W celu ułatwienia dyskusji z pacjentem można zastosować szereg narzędzi pomagających w podejmowaniu decyzji (np. tablica z wypisanymi celami, wykres Catesa). Klinicyści często obawiają się, że korzystanie z takich pomocy tylko wydłuży konsultacje. Jednak przegląd Cochrane wykazał, że korzystanie z różnych narzędzi pomocnych w podejmowaniu decyzji miało różny wpływ na czas trwania wizyty, od skrócenia go o 8 minut do wydłużenia go o 23 minuty (Stacey i in., 2014).
Ocena umiejętności podejmowania decyzji
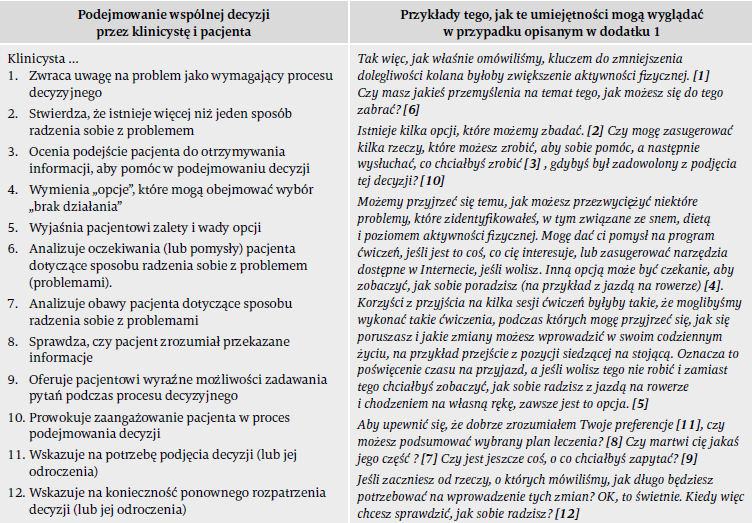
Umiejętność podejmowania decyzji przez klinicystów można mierzyć za pomocą skal, tak jak jest to przedstawione w Tabeli 1 (Elwyn i in., 2003). 12 umiejętności klinicystów jest mierzone w skali porządkowej od 0 („umiejętność nie jest obserwowana”) do 4 („umiejętność jest obserwowana i wykonywana na wysokim poziomie”). Wyniki te są następnie sumowane w celu uzyskania wartości procentowej; im wyższy procent, tym większe umiejętności. Powszechnie przyjmuje się, że 60% to minimalny poziom kompetencji. Za zgodą pacjenta klinicysta może nagrywać swoje konsultacje, aby porównać swoje umiejętności w określonej dziedzinie i śledzić postępy lub prosić o ocenę swoich umiejętności komunikacyjnych.
Doradztwo w procesie samozarządzania chorobą
O ile to możliwe, klinicyści powinni zachęcać pacjentów do samodzielnej kontroli swoich dolegliwości, również w przypadku dolegliwości bólowych ze strony układu mięśniowo-szkieletowego (Hutting i in., 2019). W zależności od potrzeb i celów pacjenta oraz czasu trwania objawów przedmiotowych i podmiotowych leczenie może w mniejszym lub większym stopniu koncentrować się na samodzielnym leczeniu. Publikacje na temat wsparcia samodzielnego leczenia u osób z chorobami układu mięśniowo-szkieletowego (Beattie i in., 2016; Diener, 2021; Hutting i in., 2019, 2022; Kongsted i in., 2021) są cennymi źródłami wiedzy dla klinicystów. Leczenie samodzielne opiera się na dowodach naukowych i jest zgodne z zaleceniami dotyczącymi leczenia bólu mięśniowo-szkieletowego (Lin i in., 2019).
Należy podkreślić, że chociaż podejście polegające na samodzielnym leczeniu wywodzi się z leczenia chorób przewlekłych, to zasady, na których się ono opiera, mogą być również wykorzystywane w przypadku stanów ostrych lub podostrych (Hutting i in., 2022).
Ogólne umiejętności potrzebne w procesie samokontroli dolegliwości
Ogólne umiejętności, takie jak rozwiązywanie problemów, podejmowanie decyzji, wykorzystywanie zasobów, tworzenie relacji pacjent-terapeuta, planowanie działań, samodopasowanie są niezbędnymi elementami przydatnymi w procesie samozarządzania w chorobie.
Ostatecznym celem samokontroli jest poprawa jakości życia pacjenta poprzez zdobycie umiejętności potrzebnych do aktywnego kontrolowania swojego stanu (Jonkman i in., 2016; Kongsted i in., 2021). Ogólne umiejętności samokontroli są często pomijane przez klinicystów (Hutting i in., 2020; Van den Heuvel i in., 2021) , ale mogą one umożliwić pacjentom aktywne kontrolowanie swojej choroby, zarówno w perspektywie krótko-, jak i długoterminowej.
Wiedza, umiejętności i narzędzia
Podczas wspierania procesu zarządzania chorobą można przekazywać dodatkową wiedzę, umiejętności i narzędzia w zależności od kontekstu i doświadczenia pacjenta (Hutting i in., 2019, 2022). Przekazywanie wiedzy może obejmować takie tematy jak: radzenie sobie z bólem i akceptacja bólu, stopień niepełnosprawności związany z daną chorobą, zaostrzenie choroby, emocje, zmęczenie i stres, problemy z regeneracją (tj. zarządzanie obciążeniem na stanowisku pracy i program ze stopniowym wzrostem intensywności ćwiczeń fizycznych), czynniki związane ze stylem życia (tj. aktywność fizyczna, sen, kontrola masy ciała, odżywianie, relaks), błędne przekonania o chorobie i czynniki związane ze stanowiskiem pracy (np. komunikacja, ergonomia, asertywność, wsparcie społeczne) (Caneiro et al., 2019; Hutting et al., 2019, 2022; Kongsted et al., 2021). Ponieważ zmiana niepoprawnych zachowań zdrowotnych może być ważnym elementem procesu samozarządzania chorobą, ważne jest uwzględnienie szerokiego zakresu determinantów takich zachowań (postawa, poczucie własnej skuteczności, wpływ społeczny, wiedza i umiejętności; Vries i Mudde, 1998) w zapewnianym wsparciu, zamiast jedynie dostarczać wiedzę (Hutting i in., 2019) na te tematy. Klinicyści mogą edukować ludzi, ale jeszcze ważniejsze jest zapewnienie godnych zaufania zasobów edukacyjnych (w tym narzędzi) i nauczanie ogólnych umiejętności rozwiązywania problemów. Ważne jest również zwrócenie uwagi na potencjalne problemy w samodzielnym zarządzaniu chorobą (Hutting i in., 2020). Ponieważ poczucie własnej skuteczności jest jednym z mechanizmów, za pomocą którego można osiągnąć samokontrolę (Van de Velde i in., 2019), ważne jest przygotowanie pacjentów do odnoszenia sukcesu terapeutycznego (Kongsted i in., 2021).
Ocena i kontynuacja procesu leczenia
Ponowna ocena wyników leczenia jest ważnym elementem planu terapeutycznego (Kongsted i in., 2021), a także może być stosowana w procesie samokontroli choroby. Komponenty, które można ocenić, obejmują tematy wymienione w fazie identyfikacji i wyznaczania celów. Ważne jest również, aby pomagać pacjentom w opracowaniu planu działania w przypadku nawrotów choroby (Kongsted i in., 2021). Może to również obejmować konsultacje online/telefoniczne, kontakt e-mailowy lub spotkanie kontrolne po kilku miesiącach. Ponadto należy zastosować obiektywne pomiary (np. kwestionariusze) stanu pacjenta, umiejętności samokontroli choroby i poczucia własnej skuteczności.
Opieka skoncentrowana na pacjencie w krajach o niskich i średnich dochodach
Opieka nad pacjentem z dolegliwościami ze strony układu mięśniowo-szkieletowego może być ograniczona przez przekonania kulturowe w obrębie zawodów, korzyści finansowe uzyskiwane w zamian za opiekę o niskim standardzie oraz niewystarczające fundusze na opiekę o wysokim standardzie (Lewis i in., 2021). Chociaż teoretycznie schematy postępowania omówione w tym artykule mają również zastosowanie w krajach o niskich i średnich dochodach, nieodpowiednie zarządzanie zasobami ludzkimi i niewystarczające fundusze przeznaczone na opiekę zdrowotną mogą mieć negatywny wpływ na wdrażanie opieki skoncentrowanej na osobie (Hutting i in., 2022; Oleribe i in., 2019).
Postępy w technologii informatycznej doprowadziły do rozwijania różnych narzędzi, które wspierają świadczenie opieki zdrowotnej i edukację pacjentów (Demiris i in., 2008). Jednak informacje o profilaktyce i strategiach samozarządzania chorobą rzadko docierają do osób mieszkających z dala od obszarów miejskich, którzy dodatkowo nie mają dostępu do odpowiednich ośrodków opieki zdrowotnej. Rozsądne byłoby zatem, aby kraje o niskich i średnich dochodach przyjęły wykorzystanie technologii informatycznej do przekazywania skoncentrowanych na osobie, łatwych komunikatów pomocnych w utrzymaniu zdrowego stylu życia. Zmiana może być jeszcze bardziej konieczna w krajach o niskich i średnich dochodach, gdzie pacjenci odgrywają rolę konsumenta, traktując porady klinicystów jako „złoty standard leczenia”.
Przekonania i postawy kulturowe są ważnymi czynnikami w planowaniu leczenia skoncentrowanym na osobie. Pacjenci w krajach o niskich i średnich dochodach często oczekują biernego podejścia do leczenia. Czasami pacjenci z obszarów wiejskich podróżują do obszarów miejskich, aby otrzymać „najlepszą opiekę”, która obejmuje korzystanie z różnego rodzaju urządzeń, co według pacjenta ma zadanie złagodzić ból.
Kolejną barierą może być stosunek do masy ciała. Utrata wagi może być ważnym celem leczenia, ale przekonania społeczne mogą utrudniać skuteczne kontrolowanie wagi. Na przykład, niektórzy ludzie uważają większą wagę za oznakę zamożności lub mogą interpretować utratę wagi jako oznakę choroby (np. raka lub zakażenia wirusem HIV). Co więcej, ćwiczenia mogą być postrzegane jako zbyt bolesne, chociaż z pewnych religijnych perspektyw ból może być postrzegany jako coś, co ludzie powinni znieść.
Odpowiednia liczba wykwalifikowanych fizjoterapeutów to kolejne wyzwanie dla wdrażania opieki skoncentrowanej na osobie. Liczba wykształconych i dobrze wyszkolonych fizjoterapeutów specjalizujących się w schorzeniach układu mięśniowo-szkieletowego musi zostać zwiększona, aby zapewnić wysokiej jakości i skoncentrowaną na osobie opiekę w krajach o niskich i średnich dochodach. Należy dążyć do doskonalenia i zwiększania liczby ośrodków szkoleniowych dla fizjoterapeutów zajmujących się opieką nad osobami z problemami narządu ruchu. Potrzebne jest również więcej szkoleń internetowych dla obecnych terapeutów, aby poprawić ich zdolność do zapewniania opieki skoncentrowanej na osobie.
Wnioski
W niniejszym artykule przedstawiono schemat postępowania oraz wskazówki, które klinicyści mogą wykorzystać podczas świadczenia opieki skoncentrowanej na pacjencie w swojej praktyce klinicznej.
Sugestie te, oparte na relacji terapeutycznej, składają się z trzech kluczowych zasad:
- holistycznego rozumienia bólu odczuwanego przez pacjenta;
- komunikacji skoncentrowanej na osobie;
- wsparcia w procesie samozarządzania chorobą.
Opieka skoncentrowana na osobie składa się z trzech głównych etapów:
- identyfikacja i wyznaczanie celów;
- doradztwo w procesie samozarządzania chorobą;
- ocena wyników leczenia.
Zalecono, aby fizjoterapeuci wdrożyli te wskazówki do swojej praktyki klinicznej, ale może to być trudne w krajach o niskich i średnich dochodach ze względu na różnice kulturowe i brak wystarczających funduszy przeznaczonych na opiekę zdrowotną.
Źródło: Musculoskeletal Science and Practice, 2022, December, vol 62, p. 102663
©2021 The Authors
Adaptacja: Dorota Kacprzak
Na podstawie licencji CCBY
(http://creativecommons.org/licenses/by/4.0/)
- Alexanders et al., 2015 J. Alexanders, A. Anderson, S. Henderson Musculoskeletal physiotherapists’ use of psychological interventions: a systematic review of therapists’ perceptions and practice Physiotherapy (2015),
- Babatunde et al., 2017 F. Babatunde, J. MacDermid, N. MacIntyre Characteristics of therapeutic alliance in musculoskeletal physiotherapy and occupational therapy practice: a scoping review of the literature BMC Health Serv. Res., 17 (2017), p. 375
- Beattie et al., 2016 P.F. Beattie, S.P. Silfies, M. Jordon The evolving role of physical therapists in the long-term management of chronic low back pain: longitudinal care using assisted self-management strategies Braz. J. Phys. Ther., 20 (2016), pp. 580-591
- Bellows et al., 2014 J. Bellows, S. Young, A. Chase Person-focused care at Kaiser permanente Perm. J., 18 (2014), pp. 90-91
- Bernhardsson et al., 2019 S. Bernhardsson, K.S. Samsson, K. Johansson, B. Öberg, M.E.H. Larsson A preference for dialogue: exploring the influence of patient preferences on clinical decision making and treatment in primary care physiotherapy Eur. J. Physiother., 21 (2019), pp. 107-114
- Bishop et al., 2021 M. Bishop, N. Kayes, K. McPherson Understanding the therapeutic alliance in stroke rehabilitation Disabil. Rehabil., 43 (2021), pp. 1074-1083
- Brunner et al., 2018 E. Brunner, W. Dankaerts, A. Meichtry, K. O›Sullivan, M. Probst Physical therapists’ ability to identify psychological factors and their self-reported competence to manage chronic low back pain Phys. Ther., 98 (2018), pp. 471-479
- Caneiro et al., 2021 J.P. Caneiro, S. Bunzli, P. O’Sullivan Beliefs about the body and pain: the critical role in musculoskeletal pain management Braz. J. Phys. Ther., 25 (2021), pp. 17-29
- Caneiro et al., 2019 J.P. Caneiro, E.M. Roos, C.J. Barton, K. O›Sullivan, P. Kent, I. Lin, P. Choong, K.M. Crossley, J. Hartvigsen, A.J. Smith, P. O›Sullivan It is time to move beyond “body region silos” to manage musculoskeletal pain: five actions to change clinical practice Br. J. Sports Med. (2019)
- Crepeau and Garren, 2011 E.B. Crepeau, K.R. Garren I looked to her as a guide: the therapeutic relationship in hand therapy Disabil. Rehabil., 33 (2011), pp. 872-881
- Crom et al., 2020 A. Crom, D. Paap, A. Wijma, P.U. Dijkstra, G. Pool Between the lines: a qualitative phenomenological analysis of the therapeutic alliance in pediatric physical therapy Phys. Occup. Ther. Pediatr., 40 (2020), pp. 1-14
- Demiris et al., 2008 G. Demiris, L.B. Afrin, S. Speedie, K.L. Courtney, M. Sondhi, V. Vimarlund, C. Lovis, W. Goossen, C. Lynch Patient-centered applications: use of information technology to promote disease management and wellness. A white paper by the AMIA Knowledge in Motion Working Group J. Am. Med. Inf. Assoc., 15 (2008), pp. 8-13
- Diener, 2021 I. Diener Physiotherapy support for self-management of persisting musculoskeletal pain disorders S. Afr. J. Physiother., 77 (2021), 10.4102/sajp.v77i1.1564 View PDF Google Scholar Edmond and Keefe, 2015 S.N. Edmond, F.J. Keefe Validating pain communication Pain, 156 (2015), pp. 215-219
- Elwyn et al., 2003 G. Elwyn, A. Edwards, M. Wensing, K. Hood, C. Atwell, R. Grol Shared decision making: developing the OPTION scale for measuring patient involvement Qual. Saf. Health Care, 12 (2003), pp. 93-99
- Elwyn and Vermunt, 2020 G. Elwyn, N.P.C.A. Vermunt Goal-based shared decision-making: developing an integrated model J. Patient Exp., 7 (2020), pp. 688-696
- Gardner et al., 2017 T. Gardner, K. Refshauge, L. Smith, J. McAuley, M. Hübscher, S. Goodall Physiotherapists’ beliefs and attitudes influence clinical practice in chronic low back pain: a systematic review of quantitative and qualitative studies J. Physiother., 63 (2017), pp. 132-143
- Griffin et al., 2021 A.R. Griffin, N. Moloney, A. Leaver, J. Jagnoor, Z.A. Michaleff, C.-W.C. Lin, T. Rebbeck Experiences of responsiveness to exercise in people with chronic whiplash: a qualitative study Musculoskelet. Sci. Pract., 54 (2021), Article 102380
- Hall et al., 2010 A.M. Hall, P.H. Ferreira, C.G. Maher, J. Latimer, M.L. Ferreira The influence of the therapist-patient relationship on treatment outcome in physical rehabilitation: a systematic review Phys. Ther., 90 (2010), pp. 1099-1110
- Hausheer et al., 2021 A.C. Hausheer, L.C. Suter, J. Kool Shared decision-making in physical therapy: a cross-sectional observational study Eur. J. Physiother., 23 (2021), pp. 368-376
- Hooft et al., 2015 S. Hooft, J. Dwarswaard, A. Van Staa Ondersteunen van zelfmanagement: Wat vraagt dit van verpleegkundigen? Ned. Tijdschr. voor Evid. Based Pract., 13 (2015), pp. 17-20
- Horton et al., 2021 A. Horton, G. Hebson, D. Holman A longitudinal study of the turning points and trajectories of therapeutic relationship development in occupational and physical therapy BMC Health Serv. Res., 21 (2021), p. 97
- Hush et al., 2011 J.M. Hush, K. Cameron, M. Mackey Patient satisfaction with musculoskeletal physical therapy care: a systematic review Phys. Ther., 91 (2011), pp. 25-36
- Hutting et al., 2022 N. Hutting, J.P. Caneiro, O.M. Ong’wen, M. Miciak, L. Roberts Patient-centered care in musculoskeletal practice: key elements to support clinicians to focus on the person Musculoskelet. Sci. Pract., 57 (2022), Article 102434
- Hutting et al., 2019 N. Hutting, V. Johnston, J. Staal, Y. Heerkens Promoting the use of self-management strategies for people with persistent musculoskeletal disorders: the role of physical therapists J. Orthop. Sports Phys. Ther., 49 (2019), pp. 212-215
- Hutting et al., 2020 N. Hutting, W. Oswald, J. Staal, Y. Heerkens Self-management support for people with non-specific low back pain: a qualitative survey among physiotherapists and exercise therapists Musculoskelet. Sci. Pract., 50 (2020), Article 102269
- Jonkman et al., 2016 N.H. Jonkman, M.J. Schuurmans, T. Jaarsma, L.M. Shortridge-Baggett, A.W. Hoes, J.C.A. Trappenburg Self-management interventions: proposal and validation of a new operational definition J. Clin. Epidemiol. (2016)
- Kinney et al., 2020 M. Kinney, J. Seider, A.F. Beaty, K. Coughlin, M. Dyal, D. Clewley The impact of therapeutic alliance in physical therapy for chronic musculoskeletal pain: a systematic review of the literature Physiother. Theory Pract., 36 (2020), pp. 886-898
- Kleiner et al., 2021 M.J. Kleiner, E.A. Kinsella, M. Miciak, G. Teachman, E. McCabe, D.M. Walton An integrative review of the qualities of a ‘good’ physiotherapist Physiother. Theory Pract. (2021), pp. 1-28
- Kongsted et al., 2021 A. Kongsted, I. Ris, P. Kjaer, J. Hartvigsen Self-management at the core of back pain care: 10 key points for clinicians Braz. J. Phys. Ther. (2021)
- Lewis et al., 2021 J.S. Lewis, E.K. Stokes, B. Gojanovic, P. Gellatly, C. Mbada, S. Sharma, I. Diener, P. O›Sullivan Reframing how we care for people with persistent non-traumatic musculoskeletal pain. Suggestions for the rehabilitation community Physiotherapy, 112 (2021), pp. 143-149
- Lin et al., 2020 I. Lin, L. Wiles, R. Waller, J.P. Caneiro, Y. Nagree, L. Straker, C.G. Maher, P.P.B. O›Sullivan Patient-centered care: the cornerstone for high-value musculoskeletal pain management Br. J. Sports Med. (2020)
- Lin et al., 2019 I. Lin, L. Wiles, R. Waller, R. Goucke, Y. Nagree, M. Gibberd, L. Straker, C.G. Maher, P.P.B. O›Sullivan What does best practice care for musculoskeletal pain look like? Eleven consistent recommendations from high-quality clinical practice guidelines: systematic review Br. J. Sports Med. (2019)
- McCabe et al., 2021 E. McCabe, M. Miciak, M. Roduta Roberts, H. Sun, M.J. Kleiner, C.J. Holt, D.P. Gross Development of the physiotherapy therapeutic relationship measure Eur. J. Physiother. (2021), pp. 1-10
- Mead and Bower, 2000 N. Mead, P. Bower Patient-centeredness: a conceptual framework and review of the empirical literature Soc. Sci. Med., 51 (2000), pp. 1087-1110
- Miciak et al., 2018 M. Miciak, M. Mayan, C. Brown, A.S. Joyce, D.P. Gross The necessary conditions of engagement for the therapeutic relationship in physiotherapy: an interpretive description study Arch. Physiother., 8 (2018), p. 3
- Miciak et al., 2019 M. Miciak, M. Mayan, C. Brown, A.S. Joyce, D.P. Gross A framework for establishing connections in physiotherapy practice Physiother. Theory Pract., 35 (2019), pp. 40-56
- Moore and Kaplan, 2018 C.L. Moore, S.L. Kaplan A framework and resources for shared decision making: opportunities for improved physical therapy outcomes Phys. Ther., 98 (2018), pp. 1022-1036
- NICE, 2021 NICE NICE Guideline Shared Decision Making (NG197) (2021)
- Oleribe et al., 2019 O.E. Oleribe, J. Momoh, B.S. Uzochukwu, F. Mbofana, A. Adebiyi, T. Barbera, R. Williams, S.D. Taylor Robinson Identifying key challenges facing healthcare systems in Africa and potential solutions Int. J. Gen. Med., 12 (2019), pp. 395-403
- Oostendorp et al., 2015 R.A.B. Oostendorp, H. Elvers, E. Mikołajewska, M. Laekeman, E. van Trijffel, H. Samwel, W. Duquet Manual physical therapists’ use of biopsychosocial history taking in the management of patients with back or neck pain in clinical practice Sci. World J., 2015 (1–8) (2015)
- Paul-Savoie et al., 2018 E. Paul-Savoie, P. Bourgault, S. Potvin, E. Gosselin, S. Lafrenaye The impact of pain invisibility on patient-centered care and empathetic attitude in chronic pain management Pain Res. Manag., 2018 (1–8) (2018)
- Pinto-Coelho et al., 2018 K.G. Pinto-Coelho, C.E. Hill, M.S. Kearney, E.L. Sarno, E.S. Sauber, S.M. Baker, J. Brady, G.W. Ireland, M.A. Hoffman, P.T. Spangler, B.J. Thompson When in doubt, sit quietly: a qualitative investigation of experienced therapists’ perceptions of self-disclosure J. Counsel. Psychol., 65 (2018), pp. 440-452
- Riediger and Freund, 2004 M. Riediger, A.M. Freund Interference and facilitation among personal goals: differential associations with subjective well-being and persistent goal pursuit Pers. Soc. Psychol. Bull., 30 (2004), pp. 1511-1523
- Scholl et al., 2011 I. Scholl, M.K. Loon, K. Sepucha, G. Elwyn, F. Légaré, M. Härter, J. Dirmaier Measurement of shared decision making – a review of instruments Z. Evid. Fortbild. Qual. Gesundhwes., 105 (2011), pp. 313-324
- Setchell et al., 2017 J. Setchell, N. Costa, M. Ferreira, J. Makovey, M. Nielsen, P.W. Hodges Individuals’ explanations for their persistent or recurrent low back pain: a cross-sectional survey BMC Muscoskel. Disord. (2017)
- Singla et al., 2015 M. Singla, M. Jones, I. Edwards, S. Kumar Physiotherapists’ assessment of patients’ psychosocial status: are we standing on thin ice? A qualitative descriptive study Man. Ther., 20 (2015), pp. 328-334
- Søndenå et al., 2020 P. Søndenå, G. Dalusio-King, C. Hebron Conceptualisation of the therapeutic alliance in physiotherapy: is it adequate? Musculoskelet. Sci. Pract., 46 (2020), Article 102131
- Stacey et al., 2014 D. Stacey, F. Légaré, N.F. Col, C.L. Bennett, M.J. Barry, K.B. Eden, M. Holmes-Rovner, H. Llewellyn-Thomas, A. Lyddiatt, R. Thomson, L. Trevena, J.H. Wu Decision aids for people facing health treatment or screening decisions D. Stacey (Ed.), Cochrane Database of Systematic Reviews, John Wiley & Sons, Ltd, Chichester, UK (2014)
- Stagg et al., 2019 K. Stagg, J. Douglas, T. Iacono A scoping review of the working alliance in acquired brain injury rehabilitation Disabil. Rehabil., 41 (2019), pp. 489-497
- Stagg et al., 2021 K. Stagg, J. Douglas, T. Iacono The perspectives of allied health clinicians on the working alliance with people with stroke-related communication impairment Neuropsychol. Rehabil., 31 (2021), pp. 1390-1409
- Starfield, 2011 B. Starfield Is patient-centered care the same as person-focused care? Perm. J., 15 (2011)
- Stevens et al., 2018 A. Stevens, A. Köke, T. van der Weijden, A. Beurskens The development of a patient-specific method for physiotherapy goal setting: a user-centered design Disabil. Rehabil., 40 (2018), pp. 2048-2055
- Syed et al., 2019 H. Syed, K. Zubaria, A.Q. Tanoli, S.U. Khalid Conceptual approach of shared decision making in physical therapy: an approach for betterment of patients? Int. J. Endorsing Heal. Sci. Res., 7 (2019), p. 131
- Unsgaard-Tøndel and Søderstrøm, 2021 M. Unsgaard-Tøndel, S. Søderstrøm Therapeutic alliance: patients’ expectations before and experiences after physical therapy for low back pain—a qualitative study with 6-month follow-up Phys. Ther., 101 (2021)
- Unsgaard‐Tøndel and Søderstrøm, 2022 M. Unsgaard‐Tøndel, S. Søderstrøm Building therapeutic alliances with patients in treatment for low back pain: a focus group study Physiother. Res. Int., 27 (2022)
- Van de Velde et al., 2019 D. Van de Velde, F. De Zutter, T. Satink, U. Costa, S. Janquart, D. Senn, P. De Vriendt Delineating the concept of self-management in chronic conditions: a concept analysis BMJ Open, 9 (2019), Article e027775
- Van den Heuvel et al., 2021 C. Van den Heuvel, J. van der Horst, E. Winkelhorst, E. Roelofsen, N. Hutting Experiences, barriers and needs of physiotherapists with regard to providing self-management support to people with low back pain: a qualitative study Musculoskelet. Sci. Pract., 56 (2021), Article 102462
- Vermunt et al., 2018 N.P. Vermunt, M. Harmsen, G. Elwyn, G.P. Westert, J.S. Burgers, M.G. Olde Rikkert, M.J. Faber A three-goal model for patients with multimorbidity: a qualitative approach Health Expect., 21 (2018), pp. 528-538
- Vries and Mudde, 1998 H. De Vries, A.N. Mudde Predicting stage transitions for smoking cessation applying the attitude-social influence-efficacy model Psychol. Health, 13 (1998), pp. 369-385
- Zulman et al., 2020 D.M. Zulman, M.C. Haverfield, J.G. Shaw, C.G. Brown-Johnson, R. Schwartz, A.A. Tierney, D.L. Zionts, N. Safaeinili, M. Fischer, S. Thadaney Israni, S.M. Asch, A. Verghese Practices to foster physician presence and connection with patients in the clinical encounter JAMA, 323 (2020), p. 70