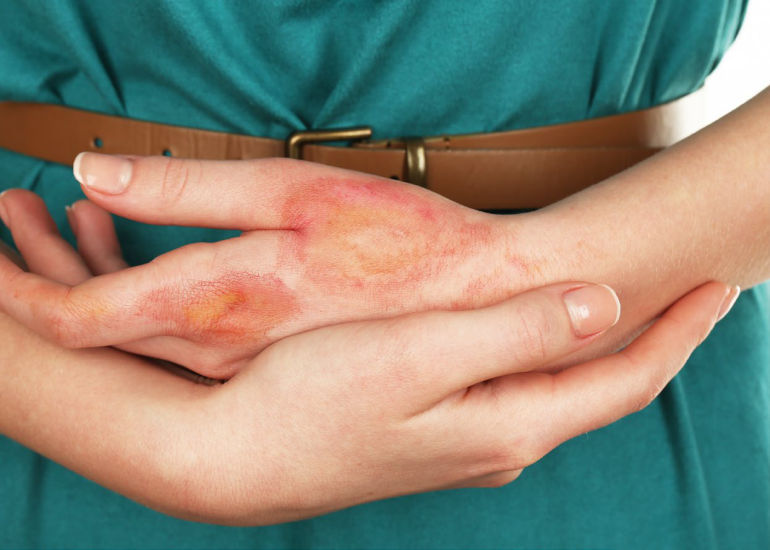
Oparzenie to uszkodzenie tkanek spowodowane energią cieplną, elektryczną, chemiczną lub elektromagnetyczną. Może być także skutkiem silnego tarcia. Urazy tego typu pociągają za sobą poważne skutki, często powodują powikłania, zaburzają samopoczucie emocjonalne i obniżają jakość życia. Leczenie oparzeń nierzadko wymaga długoterminowej terapii z licznymi wizytami w placówkach ochrony zdrowia oraz szeregiem procedur chirurgicznych. Jak podaje Światowa Organizacja Zdrowia, szacuje się, że co roku oparzenia powodują na świecie 180 tys. zgonów (w większości w krajach o niskim i średnim dochodzie), a oparzenia nie prowadzące do śmierci stanowią wiodącą przyczynę złego stanu zdrowia1.
Do oparzeń częściej dochodzi w krajach o niższym statusie ekonomicznym i niewielkim wzroście gospodarczym. Według przeglądu systematycznego z 2017 r. obserwuje się tendencję spadkową odnośnie do występowania oparzeń, ich ciężkości, długości pobytu w szpitalu i śmiertelności, co jest widoczne zwłaszcza w krajach rozwiniętych. Przyczyniają się do tego takie czynniki, jak przesunięcie opieki nad pacjentami ze szpitali ogólnych/ratunkowych do specjalistycznych ośrodków oparzeniowych, programy profilaktyki oparzeń, przyjmowanie nawet przypadków niewielkiej ciężkości do placówek specjalistycznych oraz postęp w sposobach leczenia oparzeń2.
Grupami, dla których oparzenia są najbardziej niebezpieczne, są dzieci i osoby starsze. U dzieci poniżej 14. roku życia skóra jest wrażliwsza niż u osób dorosłych. Szczególnie narażone na tego typu urazy są dzieci około 2. roku życia ze względu na zwiększoną mobilność, ciekawość otoczenia i brak umiejętności rozpoznawania zagrożeń. U osób starszych natomiast częściej niż u dzieci dochodzi do oparzeń co najmniej 20% powierzchni ciała, niewydolności oddechowej i zgonu z powodu oparzenia3.
Czynnikami ryzyka oparzeń są:
- brak nadzoru nad dziećmi,
- choroby współistniejące u osób starszych,
- odzież z łatwopalnych materiałów,
- niski status społeczny,
- wykonywanie czynności z użyciem ognia,
- przebywanie w zatłoczonych pomieszczeniach,
- brak środków bezpieczeństwa,
- choroby takie jak padaczka,
- neuropatia obwodowa,
- niepełnosprawności fizyczne lub poznawcze oraz
- nadużywanie alkoholu i palenie papierosów4.
Klasyfikacja oparzeń
Ciężkość oparzenia zależy od takich czynników jak działająca temperatura, czas kontaktu z czynnikiem powodującym oparzenie oraz miejsce urazu.
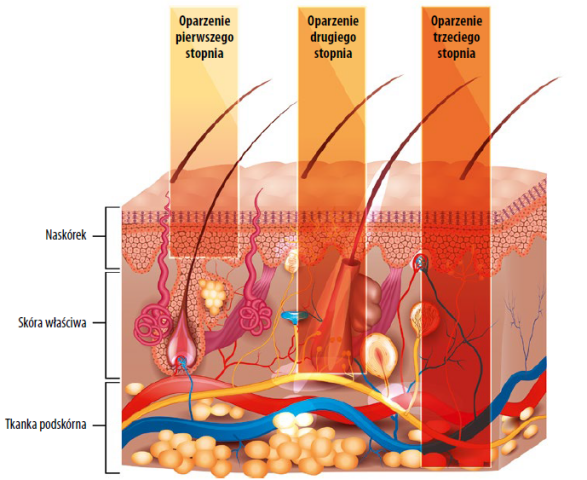
Oparzenia klasyfikuje się według głębokości urazu w następującej skali:
- oparzenia pierwszego stopnia to oparzenia powierzchowne, obejmujące wyłącznie naskórek; ich objawem jest zaczerwienienie skóry i umiarkowany ból; goją się bez blizn w ciągu 5-10 dni;
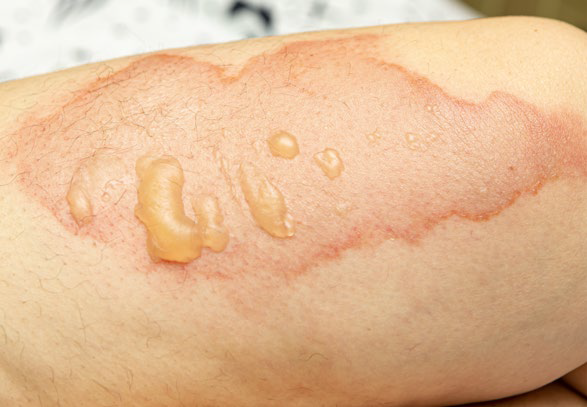
- oparzenia drugiego stopnia dzielą się na dwa podtypy: a) powierzchowny – sięga wierzchniej warstwy skóry właściwej, powoduje powstawanie pęcherzy i silny ból; goi się w ciągu 3 tygodni z minimalnymi bliznami (lub bez); b) głęboki – obejmuje głęboką warstwę skóry właściwej, która przyjmuje kolor żółty lub biały; na skutek uszkodzenia nerwów skórnych ból jest minimalny; rana goi się w ciągu 3-8 tygodni, pozostawiając blizny;
- oparzenia trzeciego stopnia obejmują całą grubość skóry i struktury podskórne; obszar urazu jest biały lub czarny/brązowy; dochodzi do martwicy i zwęglenia tkanek, ale w warstwach badziej powierzchownych niż głębokich; ból w oparzonym obszarze jest minimalny (lub nie występuje w ogóle) ze względu na zniszczenie nerwów skórnych, występuje natomiast na jego pograniczu; po zagojeniu się tego typu oparzeń (co trwa ponad 8 tygodni) powstają przykurcze; oparzenia trzeciego stopnia wymagają przeszczepu skóry;
- oparzenia czwartego stopnia powodują zwęglenie i martwicę tkanek głębokich (kości, mięśni, stawów, narządów); uszkodzony obszar jest pozbawiony czucia5, występuje natomiast ból na pograniczu poparzenia.
Podział na stopień 3. i 4. jest oparty na głębokości oparzenia (w stopniu 3. oparzenie jest bardziej powierzchowne niż w 4.) i nie jest uwzględniany w niektórych klasyfikacjach, które określają ostatni, czyli trzeci stopień jako oparzenia pełnej grubości skóry ze zbieleniem, czasem zwęgleniem skóry i warstw głębszych. Generalnie ból przy ciężkich oparzeniach jest bardzo silny, dolegliwy i stanowi czynnik wstrząsogenny, przez co wymaga bardzo silnych leków, a nawet wprowadzenia w śpiączkę.
Powikłania możliwe po oparzeniach
Najpowszechniejszym powikłaniem po ciężkich oparzeniach są przykurcze, powodujące ograniczenie zakresu ruchu stawów, deformację stawów oraz deformację struktur twarzy. Przykurcze często spowodowane są bliznami przerostowymi, ale mogą być też wynikiem unieruchomienia i heterotopowej osyfikacji (czyli kostnienia ścięgien) w okolicy stawu łokciowego. Blizny przerostowe (hipertroficzne) mają czerwony kolor, są wypukłe i sztywne, przez co dochodzi do zmniejszenia elastyczności i ograniczenia normalnego ruchu skóry. Według badań blizny przerostowe występują u 32-67% osób po poważnym oparzeniu.
Innym problemem występującym u takich pacjentów jest nasilony katabolizm, powodujący utratę beztłuszczowej masy ciała i, co za tym idzie, osłabienie i pogorszenie możliwości funkcjonalnych. Osoby po oparzeniach często uskarżają się na męczliwość, która utrudnia im czynności życiowe i powrót do pracy. Przy oparzeniach sięgających na pełną głębokość skóry właściwej dochodzi do uszkodzenia gruczołów potowych, co skutkuje problemami z termoregulacją. Organizmy pacjentów z tym problemem są wrażliwsze na ciepło, przez co utrudniona jest ich aktywność fizyczna. Jeśli oparzenie skutkowało koniecznością amputacji, dodatkowym powikłaniem utrudniającym dobór i korzystanie z protezy jest delikatność skóry i występowanie przykurczów. Duże amputacje często są niezbędne po urazach spowodowanych prądem wysokiego napięcia, urazy cieplne zaś mogą prowadzić do amputacji palców.
Dość częstą komplikacją oparzeń jest neuropatia, występująca u 11-41% pacjentów. Nierzadko może pozostawać niezdiagnozowana, ale mimo to ogranicza siłę i funkcjonowanie. Neuropatia może dotyczyć jednego nerwu obwodowego (mononeuropatia), większej liczby nerwów obwodowych (mononeuropatia wieloogniskowa) lub stanowić uogólnioną polineuropatię. Podobną częstość występowania po ciężkich oparzeniach ma świąd, który może znacząco obniżać jakość życia.
Oprócz komplikacji fizycznych pacjenci mogą doświadczać problemów psychicznych. Zespół stresu pourazowego występuje u ok. 20% osób rok po oparzeniu. U 43% osób dwa lata po oparzeniu utrzymują się umiarkowane do ciężkich objawy depresji. Innymi problemami psychicznymi, jakie mogą występować po oparzeniu, są stany lękowe i zaburzenia snu6.
Leczenie pacjentów po oparzeniach
Postępowanie z pacjentem po oparzeniach podzielone jest na etapy.
Faza wstępna to pierwsze 1-3 dni od oparzenia. Pacjent jest pod opieką zespołu interdyscyplinarnego w specjalistycznej placówce zajmującej się leczeniem oparzeń. Na tym etapie specjaliści skupiają się nad patofizjologią oparzenia, obrażeniami dróg oddechowych i pojawiającym się obrzękiem. Niezwykle istotna jest resuscytacja płynowa (nawadnianie organizmu) w celu utrzymania perfuzji narządów i tkanek. Celami leczenia są w tym momencie sprzyjanie gojeniu się ran, zapobieganie bliznom, uśmierzanie bólu i zapobieganie powikłaniom.
W fazie drugiej po oparzeniu zespół usuwa tkankę martwiczą i stara się zapobiegać infekcjom, jednocześnie ułatwiając gojenie się rany i łagodząc ból pacjenta. Na tym etapie znajdują zastosowanie miejscowe antybiotyki i różne rodzaje opatrunków biologicznych i niebiologicznych w celu zabezpieczenia rany, zapobiegania obrzękowi i utworzenia wilgotnego środowiska sprzyjającego gojeniu się rany7.
W fazie trzeciej po oparzeniu doprowadza się do ostatecznego zamknięcia rany, często przy pomocy przeszczepu skóry. Złotym standardem są tutaj przeszczepy autologiczne8.
Na etapie końcowym główny nacisk kładzie się na rehabilitację, której głównym celem jest utrzymanie lub odzyskanie normalnego zakresu ruchu. Aby go osiągnąć, podczas fazy ostrej leczenia oparzeń stosuje się unoszenie kończyn (dla zapobiegania obrzękom), profilaktykę odleżyn, pozycjonowanie zapobiegające przykurczom, szynowanie, rozciąganie, ćwiczenia na zakres ruchu i wczesną mobilizację9. Niezbędne jest długoterminowe prowadzenie rehabilitacji w postaci programu ćwiczeniowego obejmującego trening aerobowy i oporowy. Działania te zmierzają do poprawienia funkcji, zwiększenia masy mięśniowej, siły, wydolności sercowo-naczyniowej i oddechowej, koordynacji i równowagi10.
Zalecenia odnośnie do rehabilitacji po oparzeniach
Australijska Agency for Clinical Innovation wydała w 2017r. wytyczne odnośnie do fizjoterapii i terapii zajęciowej u pacjentów po oparzeniach11, będące uaktualnieniem wcześniejszych wytycznych z 2014r. Zawierają one najobszerniejsze wskazówki na temat wania terapeutycznego. Dostępne są także wytyczne praktyki klinicznej opieki zdrowotnej po oparzeniach wydane przez European Burns Association, również w 2017r., przy czym rehabilitacji poświęcona jest tylko część tego dokumentu i skupia się ona na umiejętnościach i wiedzy, jaką powinien posiadać terapeuta12. Jeśli chodzi o zalecenia amerykańskie, American Burn Association wydało odrębne wytyczne odnośnie do wydolności sercowo-naczyniowej13, zastosowania silikonu14, wczesnej mobilizacji15 oraz zaopatrzenia ortotycznego16 po oparzeniach.
Poniżej przedstawiamy najważniejsze informacje z ww. dokumentów.
Uwagi wstępne
Jako że kurczenie się poparzonej skóry i aktywnych blizn jest kwestią godzin, a nie dni czy tygodni, ważne jest jak najwcześniejsze rozpoczęcie profilaktyki przykurczów i przerostu blizn i kontynuowanie jej aż do momentu, gdy blizna będzie dojrzała, czyli zwykle przez 12-18 miesięcy. Dojrzała blizna nie jest już aktywna i najlepiej, by była także blada, miękka i płaska (taki wygląd blizny jest celem terapii). Istotne jest, aby terapeuta obejrzał uraz bez opatrunku, by odpowiednio ocenić głębokość i umiejscowienie urazu, ze szczególnym uwzględnieniem stawów czy wpływu na ruch.
Terapia blizn po oparzeniu ma na celu radzenie sobie z bólem i świądem poprzez ćwiczenia, dbanie o skórę, masaż, kompresję i zmiękczanie blizn.
Obrzęk po oparzeniach
Stan zapalny wywołany oparzeniem prowadzi do powstawania obrzęku spowodowanego wynaczynieniem osocza do tkanki śródmiąższowej. Zjawisko to może występować miejscowo, w bezpośrednim sąsiedztwie urazu, lub zajmować większą część powierzchni ciała w przypadku ogólnoustrojowej odpowiedzi zapalnej – u dorosłych stwierdza się odpowiedź ogólnoustrojową przy zajęciu ponad 20% powierzchni ciała, a u dzieci przy zajęciu ponad 10%.
Obrzękom należy zapobiegać i zmniejszać je jak najszybciej, ponieważ utrudniają one gojenie się rany, nasilają ból, utrudniają poruszanie się, powodują sztywność lub deformację stawów, zaburzają normalne funkcjonowanie mięśni, nerwów i naczyń krwionośnych oraz mogą skutkować pogłębianiem się urazu spowodowanego oparzeniem. Ponadto zaburzają one transport krwi i substancji odżywczych do tkanek, co przyczynia się do ich martwicy. Oprócz samego oparzenia czynnikami sprzyjającymi występowaniu lub nasilaniu się obrzęku są resuscytacja płynowa (która zwiększa cyrkulację krwi i ciśnienie kapilarne17 ), uszkodzenie układu limfatycznego, brak ruchu lub mobilności, niewłaściwa kompresja i bandażowanie oraz choroby współistniejące, np. cukrzyca.
Postępowanie z obrzękiem obejmuje:
- odpowiednie pozycjonowanie pacjenta (tutaj pomocne mogą być wyroby z pianki, termoplastyczne lub z neoprenu); unoszenie i szynowanie kończyn, - kompresję (opatrunki lub odzież uciskową),
- czynne i bierne ćwiczenia angażujące stawy i kończyny,
- masaż,
- udział w czynnościach życia codziennego.
Narzędziami pomocnymi w ocenie stanu pacjenta i postępów leczenia są obserwacja wzrokowa, badanie palpacyjnie, pomiary obwodu, wolumetria, goniometria i zakres ruchu, dynamometria, sprawdzanie siły mięśni i ocena czynności życia codziennego.
Ćwiczenia
Przy planowaniu ćwiczeń należy pamiętać, że po oparzeniu bardzo często dochodzi do spadku kondycji pacjenta w wyniku nasilonej odpowiedzi metabolicznej, bólu i długotrwałego unieruchomienia. Może występować także utrata masy mięśniowej.
Generalnie zaleca się jak najwcześniejsze rozpoczęcie ćwiczeń, mających na celu utrzymanie/odzyskanie zakresu ruchu poparzonego obszaru, zdolności chodzenia i uczestniczenia w czynnościach życia codziennego. Mobilizacja może rozpocząć się już na oddziale intensywnej terapii, pod warunkiem stabilizacji parametrów życiowych. Jeśli pacjent jest po przeszczepieniu skóry, także zalecana jest wczesna mobilizacja, pod warunkiem zastosowania kompresjoterapii. Należy poinformować pacjenta, że ból w miejscach pobrania skóry do przeszczepu nie stanowi przeciwwskazania do chodzenia. Korzystanie z wózka lub chodzika należy rozważyć tylko w sytuacji, gdy chodzenie bez pomocy nie jest jeszcze możliwe.
Program ćwiczeń, regularnie dostosowywany do możliwości pacjenta, powinien być prowadzony we wszystkich fazach leczenia, łącznie z długoterminową. Na przykład ćwiczenia na zakres ruchu są niezbędne, póki blizny pooparzeniowe nie dojrzeją, co może trwać 12-18 miesięcy.
Cele ćwiczeń:
- przywrócenie lub utrzymanie zakresu ruchu, siły i kondycji fizycznej (wytrzymałości),
- przywrócenie mobilności pacjenta do stanu sprzed urazu (lub poprawa mobilności pourazowej),
- przywrócenie zdolności wykonywania czynności życia codziennego do poziomu sprzed urazu (lub poprawa zdolności pourazowej).
Należy przy tym pamiętać o skutecznym multimodalnym waniu przeciwbólowym (środki farmakologiczne i niefarmakologiczne) w celu optymalizacji ćwiczeń oraz o podejściu multidyscyplinarnym do rehabilitacji (regularne spotkania w celu omówienia stanu pacjenta).
Rozciąganie należy wykonywać wzdłuż linii napięcia, niekoniecznie w płaszczyźnie anatomicznej. Jeśli to możliwe, zalecane jest wykonywanie rozciągania w obrębie kilku stawów jednocześnie. Rozciąganie należy przeprowadzać bez opatrunków, żeby terapeuta mógł widzieć struktury podczas ruchu i odpowiednio dostosowywać ćwiczenia. Wszystkie parametry ćwiczeń (częstotliwość, natężenie, czas i typ) powinny być zawsze dopasowane do stanu pacjenta (w tym stopnia zagojenia się ran, przeszczepu skóry, chorób współistniejących), jego tolerancji na ból, ilości tkanki bliznowatej i motywacji. Najskuteczniejsze jest wykonywanie ćwiczeń kilka razy dziennie (częstsze ćwiczenia są lepsze od jednej długiej sesji). Należy zachęcać pacjenta do jak najwcześniejszego samodzielnego wykonywania tych czynności, które jest on w stanie podejmować. Motywację pacjenta może zwiększać jego udział w ustalaniu celów rehabilitacji.
Narzędziami pomocnymi w ocenianiu postępów pacjenta odnośnie do ćwiczeń są goniometria, pomiary siły chwytu (dynamometr), badanie manualne mięśni (ocena siły), test chodu wahadłowego i 6-minutowy test marszowy.
Wstępne badania sugerują, że intensywne ćwiczenia oporowe i kondycyjne (70% 2 RM i 80% tętna maksymalnego) po ostatecznym przeszczepie skóry w bezpieczny sposób zwiększają siłę i wydolność aerobową. W celu zmniejszenia negatywnego wpływu hospitalizacji na kondycję fizyczną zalecane jest jak najwcześniejsze wdrażanie ćwiczeń aerobowych (w ostrej fazie) czynnych, czynnych wspomaganych lub biernych. Zasady treningu siłowego po oparzeniu są takie same, jak po innych urazach (np. mięśniowo-szkieletowych). Należy jak najwcześniej wdrażać antygrawitacyjne ćwiczenia funkcjonalne. Jeśli pacjent nie jest w stanie ćwiczyć inaczej, możliwy jest trening w łóżku.
Najpowszechniej stosowane po oparzeniach formy treningu aerobowego to chodzenie, jazda na rowerze (ergometrze) i jogging. Pływanie jest możliwe dopiero po zagojeniu się wszystkich ran i powinno przebiegać pod nadzorem specjalisty od oparzeń. Przy zalecaniu ćwiczeń aerobowych należy wziąć pod uwagę fakt, że u pacjentów z urazem inhalacyjnym często występuje długoterminowy ograniczający uraz płuc.
Ważne jest, by ćwiczenia oporowe i aerobowe połączyć z treningiem czynności życia codziennego (jedzenie, ubieranie się, dbanie o higienę osobistą), do którego należy zachęcać pacjenta jak najwcześniej. Korzystanie z narzędzi adaptacyjnych powinno być, w miarę możliwości, ograniczone wyłącznie do etapu wstępnego. Pomocne w odzyskiwaniu samodzielności są konkretne ćwiczenia propriocepcyjne, równowagi i pliometryczne.
Środki ostrożności: należy pamiętać, że bezpośrednio po przeszczepieniu skóry konieczny jest pewien okres unieruchomienia. Podczas wykonywania programu ćwiczeń należy także bacznie obserwować stan niezagojonych ran. Szczególną uwagę należy zwrócić na sposób dotykania pacjenta podczas ćwiczeń biernych i czynnych wspomaganych – należy to robić tak, by nie naruszać ran. Niekorzystnie na skórę po oparzeniach wpływa przegrzanie i pocenie się – by uniknąć tych czynników pacjent może ćwiczyć w klimatyzowanym pomieszczeniu, bez części odzieży i z odpowiednim nawodnieniem.
Według przeglądu systematycznego z 2015r. przeprowadzonego pod egidą American Burn Association wszystkie dostępne dane naukowe potwierdzają, że ćwiczenia aerobowe i oporowe u pacjentów po oparzeniach (dzieci i dorosłych) poprawiają wydolność sercowo-naczyniową i/lub siłę mięśni bez stwierdzonych niepożądanych efektów ubocznych. Autorzy przeglądu zaznaczają jednocześnie, że należy zachować ostrożność podczas ćwiczeń w warunkach wysokiej temperatury lub dużej wilgotności powietrza.
Pozycjonowanie i szynowanie
U pacjentów po oparzeniach stosuje się w razie potrzeby odpowiednie pozycjonowanie i szynowanie. Zależy to od umiejscowienia i ciężkości urazu oraz zdolności pacjenta do aktywnego uczestniczenia w terapii, a zwłaszcza w zależności od ryzyka powstawania blizn i przykurczów oraz zdolności pacjenta do utrzymania zakresu ruchu wyłącznie przy pomocy ćwiczeń.
Celem tych zabiegów jest zapobieganie przykurczom skóry i ścięgien, ochrona wrażliwych struktur, zachowanie zakresu ruchu stawu, zapobieganie długoterminowym deformacjom oraz unieruchomienie przeszczepu skóry po operacji.
Podczas podejmowania decyzji o zastosowaniu szynowania i pozycjonowania należy brać pod uwagę umiejscowienie urazu, pamiętając, że zabiegi te stosuje się w celu uzyskania maksymalnego wydłużenia skóry w danym obszarze. Jeśli chodzi o przeszczepy skóry, szynowanie zwykle stosuje się 5-7 dni po przeszczepieniu, początkowo przez cały czas, w celu uzyskania stabilności przeszczepu, a potem można je ograniczyć do godzin nocnych. Zaopatrzenie ortotyczne nie powinno być stosowane na obszarach, które nie uległy oparzeniu, chyba że wymaga tego stabilizacja lub odpowiednie ustawienie oparzonego stawu lub w celu zapobiegania migracji ortezy.
Przy użyciu zaopatrzenia ortotycznego wczesna interwencja pozwala na uzyskanie lepszych wyników. Podczas zakładania ortezy/szyny w celu zapobiegania przykurczom należy ustawić struktury pacjenta w końcowym zakresie ruchu, utrzymując właściwe ustawienie kończyny i minimalizując nacisk na przyległe struktury.
Stosowane ortezy należy regularnie monitorować pod kątem gojenia się rany, integralności skóry, czystości urządzenia i jego dopasowania, które może wymagać modyfikacji w zależności od wielkości obrzęku, grubości zastosowanego opatrunku i bandaży oraz materiału, z którego wykonana jest wkładka. Orteza zawsze ma utrzymywać optymalny kąt ustawienia stawu i zapewniać bezpieczeństwo użytkowania. Jeśli przykurcz blizny po oparzeniu przebiega przez różne powierzchnie i różne funkcjonalne jednostki skórne, zasadne może być zastosowanie zaopatrzenia ortotycznego więcej niż jednego typu (ze względu na istnienie przeciwstawnych sił). Ortezę należy zdejmować do ćwiczeń lub czynności funkcjonalnych, chyba że jest ona wymagana w celu wspierania pacjenta w tych czynnościach lub jako środek zapewniający mu bezpieczeństwo.
Przyrost biernego zakresu ruchu można przyspieszyć przy użyciu ortez dynamicznych, seryjnych statycznych lub statycznych progresywnych, jeśli celem zastosowania zaopatrzenia ortotycznego jest korekta przykurczu. Jeśli stosowanym środkiem jest gips, typowo zmienia się go w odstępach od 2 do 7 dni, przy czym zależy to od potrzeb związanych z zaopatrywaniem rany, przyrostem zakresu ruchu i tolerancją bólu.
Narzędziami przydatnymi do oceny stanu pacjenta są obserwacja, zwłaszcza pod kątem powstawania deformacji, goniometria i dokumentacja medyczna. Należy zaprzestać używania danego środka ortotycznego w momencie osiągnięcia celów terapeutycznych lub braku przewidywanych dalszych korzyści z jego stosowania. Odstawienie takiego środka może wymagać stopniowego przebiegu, z jednoczesnym monitorowaniem zmian w zakresie ruchu i funkcji.
Australijskie wytyczne podają odrębne zalecenia odnośnie do szynowania u pacjentów pediatrycznych. Mówią one, że w tej populacji szynowanie generalnie przeprowadza się częściej i na dłuższy czas niż u osób dorosłych. Początkowo zaopatrzenie ortotyczne nosi się przez 24 godziny na dobę i zdejmuje tylko na ćwiczenia i podczas zmiany opatrunków, dzięki czemu dziecko szybko przyzwyczaja się do niego. Stopniowo w ciągu dnia wprowadza się więcej okresów odpoczynku od szynowania (np. dwie godziny z zaopatrzeniem ortotycznym, dwie godziny bez), przy czym zawsze nakłada się zaopatrzenie na czas drzemki w ciągu dnia. Szynowanie należy przeprowadzić, jeśli rana goi się dłużej niż dwa tygodnie, ponieważ wtedy istnieje większe ryzyko przykurczu. Dzieci dobrze tolerują szynowanie w pozycji końca zakresu ruchu (lub bliskiej do niej), jak np. ortezy pach utrzymujące odwiedzenie stawu barkowego pod kątem większym niż 90º, wynoszącym nawet 160º, przy czym wymaga to pewnego zgięcia do przodu i rotacji zewnętrznej. U dzieci, ze względu na ich rośnięcie, wymagane jest częstsze sprawdzanie dopasowania szyn. Ewentualna utrata zakresu ruchu wymaga zastosowania gipsowania redresyjnego.
Środki ostrożności: nie wolno dopuszczać do uszkodzenia splotu ramiennego (należy zapewnić wystarczające zgięcie stawu barkowego do przodu). Należy sprawdzać, czy aparat ortotyczny nie zaburza przepływu krwi. Przed założeniem ortezy czy szyny wskazane są ćwiczenia na zakres ruchu lub, w razie potrzeby, inne interwencje (np. gipsowanie redresyjne). W razie stwierdzenia niedopasowania ortezy przyczyną może być utrata zakresu ruchu, wczesny przykurcz lub zmiana masy ciała – należy dostosować aparat ortotyczny do tych zmian.
Kompresjoterapia po oparzeniach
Celem kompresjoterapii (terapii uciskowej) jest zapobieganie bliznom wypukłym. Przeprowadza się ją przy użyciu bandaży lub odzieży uciskowej (w tym pończoch, rajstop, podkolanówek oraz innych wyrobów gotowych lub szytych na miarę). Zalecany ucisk powinien mieścić się w zakresie od 24 do 40 mmHg.
Odzież uciskową należy nosić cały czas poza kąpielą, masażem i nawilżaniem, czyli ok. 23 godziny na dobę. Kompresjoterapię należy kontynuować przez cały czas aktywności blizny, czyli 12-18 miesięcy u osób dorosłych (u dzieci może to trwać dłużej). Wymagane jest zapewnienie pacjentowi dwóch zestawów odzieży uciskowej (jeden do noszenia, kiedy drugi jest w praniu). Co 3-6 miesięcy należy wymieniać odzież, ponieważ z czasem traci ona napięcie i przestaje zapewniać wymagany ucisk. U dzieci potrzebne są częstsze oceny dopasowania (i wymiana) odzieży uciskowej. Odzież dziecięca może zawierać elementy ułatwiające jej nakładanie i zdejmowanie.
Środki ostrożności: odzież musi być dopasowana, a ucisk równy i odczuwalny, ale nieograniczający ruchów. Jeśli pojawiają się obrzęki w obszarach dystalnych od odzieży uciskowej, może to świadczyć o nierównym ucisku, co wymaga sprawdzenia zastosowanej metody i ewentualnego objęcia kompresjoterapią także dystalnych obszarów. Nakładanie i zdejmowanie odzieży wymaga ostrożności (by nie uszkodzić skóry). Co dzień należy sprawdzać stan skóry (z powodu ucisku pacjent może nie czuć, że skóra jest uszkodzona). U dzieci młodszych i osób z niepełnosprawnością poznawczą stosowanie kompresjoterapii i stan skóry muszą być monitorowane codziennie przez opiekuna (jeśli nie jest to możliwe, należy zrezygnować z tej metody). Może wystąpić konieczność czasowego zaprzestania kompresjoterapii ze względu na pogorszenie się stanu skóry, infekcję, zakrzepicę żył głębokich, nadmierny obrzęk lub operację. Szczególną ostrożność należy zachować u pacjentów z zaburzeniami czucia lub krążenia, np. z neuropatią obwodową lub problemami kardiologicznymi w wywiadzie.
Produkty silikonowe w leczeniu urazów po oparzeniach
Ważnym elementem leczenia osób z urazami po oparzeniach są produkty silikonowe, takie jak plastry czy żele. Stosuje się je w profilaktyce blizn przerostowych lub w celu zmiękczenia i poprawy wyglądu już istniejących blizn tego rodzaju. Skuteczność produktów silikonowych w zapobieganiu i waniu z bliznami potwierdził między innymi przegląd systematyczny randomizowanych badań kontrolowanych z 2020r. Stwierdzono w nim również, że brak jest istotnych różnic odnośnie do skuteczności i bezpieczeństwa między żelami a plastrami silikonowymi18.
Australijskie wytyczne zalecają połączenie produktów silikonowych z odzieżą uciskową i zaopatrzeniem ortotycznym. Należy pamiętać, że przed rozpoczęciem używania produktu silikonowego skóra musi się w pełni zagoić. Produkty te stosuje się, póki blizna nie dojrzeje. Produkty należy stosować na czystą, suchą skórę. Silikon nie może pozostawać na skórze przez 24 godziny, ponieważ musi ona mieć czas na oddychanie. Początkowo produkty silikonowe nakłada się na krótko i stopniowo zwiększa czas ich pozostawania na skórze, w zależności od jej tolerancji. Opatrunki silikonowe należy zdejmować na czas aktywności w wodzie lub intensywnych ćwiczeń, ponieważ powodują one obfite pocenie się. W związku z tym u dzieci w wieku szkolnym często ogranicza się noszenie takich produktów do godzin nocnych ze względu na intensywną aktywność fizyczną w ciągu dnia.
Środki ostrożności: należy czasowo zaprzestać stosowania silikonu, jeśli dojdzie do powstania (ponownego otwarcia się) rany na leczonym obszarze. Należy zaprzestać stosowania w przypadku pojawienia się reakcji alergicznej (wysypka, podrażnienie, swędzenie). Stosowanie (integralność skóry) musi być codziennie monitorowane przez pacjenta lub jego rodzica/opiekuna – jeśli nie jest to możliwe, nie należy używać tego typu produktów.
Masaż w leczeniu urazów po oparzeniach
Podczas masażu rozbijane są włókna kolagenowe tworzące blizny, dzięki czemu skóra staje się miększa. Masaż powoduje także desensytyzację skóry (co daje efekt przeciwbólowy), rozciąga ją (wraz z tkanką bliznowatą), zapobiega zrostom i zmniejsza świąd (efekt natychmiastowy). Zalecane jest masowanie blizn przy pomocy preparatu nawilżającego kilka razy dziennie, lub jeszcze częściej, jeśli skóra jest sucha. Podczas masażu należy naciskać na tyle mocno, by skóra bladła podczas ucisku. Stosowane są powolne ruchy okrężne płaską dłonią i palcami, przy czym należy zachować ostrożność, by nie uszkodzić skóry. Przy dużych zgrubieniach można stosować szczypanie lub wałkowanie. Masaże należy wykonywać, póki blizna nie dojrzeje. Ważne jest, by techniki masażu nauczyć pacjenta i/lub jego opiekuna.
Środki ostrożności: należy obserwować, czy stosowany preparat nawilżający nie powoduje podrażnień. Początkowo należy masować delikatnie, ze względu na większe ryzyko uszkodzenia skóry. Jeśli do takiego uszkodzenia dojdzie, należy czasowo zaprzestać masażu. Dbanie o skórę
Oparzona skóra tymczasowo lub trwale traci zdolność do pocenia się, konieczne jest więc kontrolowanie temperatury otoczenia, w którym przebywa pacjent. Uszkodzone mogą być również gruczoły łojowe zapewniające skórze nawilżenie, należy więc wdrożyć regularne nawilżanie skóry. Ponadto skóra po oparzeniu jest narażona na większe ryzyko nowotworu, ponieważ uszkodzona została jej bariera przed światłem ultrafioletowym. Kontakt skóry ze słońcem może powodować jej przebarwienia.
Skórę należy myć codziennie w celu jej oczyszczenia i usunięcia nadmiaru kremów. Co najmniej raz dziennie należy stosować środek nawilżający. Póki blizna nie dojrzeje, trzeba stosować ochronę przed słońcem (filtr co najmniej SPF 30, odzież osłaniająca bliznę). Należy pamiętać, żeby zachować odstęp czasu między nałożeniem produktu nawilżającego a kremu z filtrem. Stan blizn monitoruje się przy pomocy skali Vancouver (VSS - Vancouver Scar Scale), skali oceny blizn przez pacjenta i obserwatora (POSAS – Patient and Observer Scar Assessment Scale), zapisywanych obserwacji, zdjęć oraz standaryzowanych pomiarów funkcjonalnych.
Formy fizykoterapii po oparzeniach
W chińskich wytycznych odnośnie do rehabilitacji pooparzeniowej z 2015r. czytamy, że „cechy fizyczne światła, elektryczności, ultradźwieków, pola magnetycznego, wody, parafiny, temperatury i ciśnienia można wykorzystać do zmniejszenia miejscowego stanu zapalnego, uśmierzenia bólu, poprawienia reakcji mięśni, hamowania proliferacji blizn i przyspieszania krążenia krwi. Pacjenci po oparzeniach mogą odnieść korzyści z owych czynników, jeśli chodzi o redukcję stanu zapalnego, gojenie się ran, hamowanie obrzęku, dojrzewanie blizn i poprawę stanu mięśni i tkanek miękkich”.
Najczęściej stosowanymi w rehabilitacji pooparzeniowej formami fizykoterapii są terapia parafinowa, hydroterapia, elektroterapia niskiej i średniej częstotliwości, terapia mikrofalowa, terapia krótkofalowa, terapia kompresyjna, naświetlania ultrafioletem, ultradźwięki i terapia zimnem19.
Poniżej przedstawiamy krótki przegląd informacji na temat kilku z ww. metod leczenia.
Terapia mikrofalowa po oparzeniach
W badaniu na szczurach z 2020 r. sprawdzono wpływ nanosekundowych impulsów mikrofalowych na gojenie się ran po oparzeniach. Różnice między grupą leczoną a grupą kontrolną nie były widoczne przez pierwsze dwa tygodnie terapii. Od 19. dnia w grupie leczonej stwierdzono znaczące przyspieszenie procesu gojenia się oraz pełną epitelizację w dniu 28. Autorzy są zdania, że wyniki badania wskazują na potencjał stosowania terapii mikrofalowej w kosmetologii i praktyce terapeutycznej20.
Parafina po oparzeniach
Zalecaną metodą fizykoterapii po oparzeniach są kąpiele parafinowe, które nawilżają skórę i zmiękczają blizny, sprzyjając zwiększeniu zakresu ruchu, korzystne jest więc stosowanie ich bezpośrednio przed ćwiczeniami. Parafina wymaga podgrzania, ale działa skutecznie także po schłodzeniu do poziomu nie powodującego dyskomfortu dla oparzonej skóry21.
Hydroterapia w leczeniu urazów po oparzeniach
Terapia wodna po oparzeniach przyjmuje bardzo różne formy. Bardzo dobre wyniki na tym polu ma Szpital Uniwersytecki w Lozannie, gdzie hydroterapię włączono do standardu opieki nad pacjentami po oparzeniach. Stosuje się ją dopiero po pełnym zagojeniu rany. Użyta w tym celu woda pochodzi z gorącego źródła i zawiera minerały; aplikowana jest przy pomocy natrysków o zróżnicowanym ciśnieniu. Jej zastosowanie ma zwalczać hipertrofię, objawy reakcji zapalnej, nieprawidłową pigmentację, a szczególnie zaczerwienienie. Natryski prowadzone są codziennie przez 2-3 tygodnie. U pacjentów poddanych tej terapii widoczne są utrzymujące się (3-6 miesięcy) efekty, takie jak bardziej jednolita struktura, barwa i lepsza lepkosprężystość skóry oraz zmniejszony świąd. Dodatkową korzyścią jest poprawa ogólnego samopoczucia pacjentów22.
Elektrostymulacja zmniejsza obrzęk po oparzeniach
Według randomizowanego badania kontrolowanego opublikowanego w styczniu 2022 r. elektrostymulacja znacząco zmniejsza obrzęk występujący po oparzeniu oraz poprawia funkcję komórek w obszarze urazu. Autorzy zalecają stosowanie tej metody jako dodatku do standardowej opieki przy ostrych urazach pooparzeniowych23.
Ultradźwięki w leczeniu blizn po oparzeniach
Tkanka bliznowata charakteryzuje się wysoką zawartością kolagenu. Według badań miejscowe zastosowanie ultradźwięków na tkankę bliznowatą powoduje zwiększenie temperatury w tkance, co z kolei prowadzi do zwiększenia elastyczności kolagenu i poprawy zakresu ruchu. Jednocześnie obserwuje się zmniejszenie bólu w obszarze blizny24.
Ultrafiolet po oparzeniach
Naświetlania ultrafioletem mogą być pomocne przy zakażeniach ran pooparzeniowych. Taki przypadek opisano np. w 2013r. w Pakistanie. Do szpitala uniwersyteckiego zgłosiła się 9-letnia dziewczynka z gorączką i bólem ran pooparzeniowych leczonych przeszczepieniami skóry. Rany nie goiły się prawidłowo, a badanie mikrobiologiczne ujawniło, że są one zainfekowane m.in. takimi drobnoustrojami jak Staphylococcus aureus, Klebsiella pneumoniae i Pseudomonas aeruginosa. Mimo antybiotykoterapii o szerokim spektrum stan pacjentki się pogarszał. Ostatecznie przeprowadzono ponowne przeszczepienie skóry, a następnie naświetlania ultrafioletem przez 6-8 godzin dziennie przez kolejne 8 dni. Takie wanie przyniosło poprawę, gorączka ustąpiła i rany zaczęły się goić. Dwa tygodnie po wypisie dziewczynka czuła się dobrze, nie miała dolegliwości bólowych i nie wymagała dalszego leczenia25.
Światłoterapia w leczeniu oparzeń
W leczeniu osób po oparzeniach stosowane są różne rodzaje terapii światłem. Jednym z nich jest terapia światłem czerwonym. W badaniu z udziałem 138 pacjentów po oparzeniach z roku 2010 stwierdzono, że terapia taka prowadzona raz dziennie przez 30 minut aż do zagojenia się rany przyspiesza ten proces, a jednocześnie daje efekt przeciwbólowy (znacząco mniejszy poziom bólu podczas zmiany opatrunku w grupie leczonej niż w grupie kontrolnej, objętej jedynie standardową opieką)26.
Według badania na myszach z 2021 r. niskodawkowa fotobiomodulacja skutecznie poprawia gojenie się ran pooparzeniowych poprzez aktywację czynnika TGF-β1 (transformujący czynnik wzrostu beta 1)27.
Ważnym rodzajem fototerapii jest terapia światłem spolaryzowanym (PLT – polarized light therapy). Stosuje się w niej światło spolaryzowane z widzialnego spektrum. Jego zaletą jest zdolność do penetracji skóry do głębokości 5 cm, czyli docieranie do głębszych warstw tkanki biorącej udział w procesach gojenia się ran. Szczególnym rodzajem światła spolaryzowanego jest światło hiperspolaryzowane, czyli przepuszczone przez urządzenie z filtrem zbudowanym z zastosowaniem cząstek fulerenu w taki sposób, by uzyskać światło o właściwościach kwantowych. Światło hiperspolaryzowane przenika głęboko przez tkankę i dociera do klatryny – białka, które rozpoznaje wzór symetrii światła i przekazuje komórce niezbędne informacje o energii na poziomie kwantowym. W ten sposób światło zasila energią szlaki endocytozy.
Jak czytamy w przeglądzie literatury z 2018r., wykazano, że PLT przyspiesza proces gojenia się owrzodzeń, ran chirurgicznych i oparzeń skórnych. W badaniach na szczurach z ranami po oparzeniach 2. stopnia wykazano, że PLT poprawia zamykanie się ran po oparzeniach, ich waskularyzację i epitelizację. W innym badaniu na szczurach, z oparzeniami 3. stopnia, stwierdzono, że PLT nasila odkładanie się kolagenu, wzmacnia odpowiedź zapalną i poprawia unaczynienie ran. Ustalono również, że najskuteczniejszą dawką jest 10,2 J/cm2. Autorzy przeglądu donoszą jednocześnie, że ta metoda fizykoterapeutyczna ma bardzo dobry profil bezpieczeństwa28.
Przykładem skuteczności światła spolaryzowanego może być badanie kliniczne z roku 2018. Grupę 30 dzieci z pooparzeniowymi bliznami przerostowymi w obrębie ręki i nadgarstka podzielono na dwie części – 15 dzieci poddano standardowej terapii blizn (ultradźwięki pulsacyjne, głęboki masaż i ćwiczenia na zakres ruchu, trzy sesje w tygodniu przez cztery tygodnie), a drugie 15 oprócz terapii standardowej otrzymywało naświetlania pomarańczowym światłem spolaryzowanym (15 min. światła spolaryzowanego z filtrem medycznym i 15 min. światła spolaryzowanego z filtrem pomarańczowym) raz dziennie, trzy razy w tygodniu przez miesiąc. Po leczeniu w obu grupach zaobserwowano znaczącą poprawę stanu blizn (w skali Vancouver), przy czym efekty uzyskane w grupie z PLT były zasadniczo lepsze, jeśli chodzi o waskularyzację, pigmentację, kolor blizny, redukcję wysokości blizny i zwiększenie jej elastyczności29.
Fala uderzeniowa w terapii po oparzeniach
W roku 2016 opublikowano prospektywne badanie kontrolowane nad zastosowaniem fali uderzeniowej u pacjentów z bliznami po oparzeniach (użytej po pełnym zagojeniu się rany). Stwierdzono w nim, że trzy sesje tej metody fizykoterapii znacząco zmniejszyły ból w obszarze blizny u większości pacjentów. Poprawy nie odnotowano w grupie kontrolnej, gdzie zastosowano pozorowaną falę uderzeniową30.
Opatrunki z srebra nanokrystalicznego w gojeniu ran po oparzeniach
Istotnym postępem w leczeniu blizn pooparzeniowych było zastosowanie opatrunków ze srebra nanokrystalicznego. Jak czytamy w rumuńskiej pracy naukowej z 2016r., stanowią one skuteczną barierę antymikrobiotyczną, w 30 minut zabijającą szerokie spektrum bakterii, a jednocześnie utrzymują wilgotność niezbędną dla gojenia się rany. Ogólnie rzecz biorąc, opatrunki zawierajace srebro polecane są szczególnie przy oparzeniach zanieczyszczonych lub zakażonych, oparzeniach głębokich lub o nieznanej głębokości oraz przy oparzeniach płytkich na większej powierzchni ciała. Są również polecane w populacji pediatrycznej ze względu na niską częstotliwość wymiany opatrunku, która często wiąże się z dyskomfortem. Nie ograniczają one ruchów pacjenta.
W serii przypadków zaobserwowano, że opatrunki ze srebrem sprzyjały dobremu gojeniu się ran po oparzeniach, przy zmniejszonej konieczności stosowania antybiotyków31. W ostatnich dekadach nastąpił duży postęp w leczeniu i rehabilitacji osób po oparzeniach. Przeciętne rokowanie obecnie jest lepsze, zwłaszcza dzięki większemu dostępowi do specjalistycznych ośrodków leczenia oparzeń. Fizjoterapia odgrywa ważną rolę w zmniejszaniu bólu, profilaktyce i leczeniu blizn oraz poprawie funkcjonowania i jakości życia pacjentów.
- https://www.who.int/news-room/fact-sheets/detail/burns
- Smolle Ch. et al., Burns. 2017 Mar; 43(2): 249-257.
- Bessey P.Q. et al., Surgery. 2006 Oct; 140(4): 705-15.
- World Health Organization. Burns. 2016. http://www.who.int/mediacentre/factsheets/fs365/en/
- Warby R., Maani C.V., Burn Classification; https://www.ncbi.nlm.nih.gov/books/NBK539773/
- Esselman P.C., Arch Phys Med Rehabil. 2007; 88(12 Suppl 2): S3-6.
- Kowalske K.J., Phys Med Rehab Clin N Am. 2011; 22: 213-227.
- Richard J.K. Amercian Burn Association, http://www.ameriburn.org/WhitePaperFinal.pdf
- Procter F. Indian Journal of Plastic Surgery. 2010 Sep; 43(Suppl): S101-S213.
- Delisa J., Frontera W., Physical Medicine & Rehabilitation: Principles and Practice. Lipincott Williams &
Wilkins. 2001. 5th edition, Vol 1. - Statewide Burn Injury Service, Burn Physiotherapy and Occupational Therapy Guidelines, Version 2.1,
October 2017, Agency for Clinical Innovation. - European Burns Association, European Practice Guidelines for Burn Care, Minimum Level of Burn Care
Provision in Europe, 2017, version 4. - Nedelec B. et al., Practice Guidelines for Cardiovascular Fitness and Strengthening Exercise Prescription
After Burn Injury. 2015; OI: DOI: 10.1097/BCR.0000000000000282. - Nedelec B. et al., Practice Guidelines for the Application of Nonsilicone or Silicone Gels and Gel Sheets
After Burn Injury. 2014; DOI: 10.1097/BCR.0000000000000124. - Nedelec B. et al., Practice Guidelines for Early Ambulation of Burn Survivors after Lower Extremity
Grafts. 2012; DOI: 10.1097/BCR.0b013e31823359d9. - Parry I.S. et al., Journal of Burn Care & Research. 2020 May/June; 41(3): 503-534.
- Wurzer P. et al., Total Burn Care (Fifth Edition). 2018, 66-76.e3.
- Wang F. Et al., International Wound Journal. 2020 Mar 2; doi:10.1111/iwj.13337.
- Chinese Burn Association, Chinese Association of Burn Surgeons, Cen Y. et al., Burns & Trauma, 2015;
3: s41038-015-0019-3, doi: 10.1186/s41038-015-0019-3. - Samoylova A.V. et al., Biomedical Journal of Scientific & Technical Research. 2020 Nov; 32(2): 24791-
24792. - Moore M.L. et al., Hand Clin. 2009; 25: 529-541.
- Moufarrij S. et al., Ann Burns Fire Disasters. 2014 Dec 31; 27(4): 184-191.
- Edwick D.O. et al., Burns Open. 2022 Jan; 6(1): 42-50.
- Unal M., The Therapeutic Effects of Conservative Treatments on Burn Scars, 2017; DOI: 10.5772/
intechopen.70833. - Aleem N.A. et al., J Am Coll Clin Wound Spec. 2013 Apr; 5(1): 19-22.
- Liu J. et al., Zhongguo Yi Liao Qi Xie Za Zhi. 2010 Jul; 34(4): 293-6 (abstrakt).
- Khan I. et al., Scientific Reports. 2021; 11: article number 13371.
- Feehan J. et al., Maturitas. 2018 Oct; 116: 11-17.
- Abd Elrashid N.A. et al., J Phys Ther Sci. 2018 Oct 1; 30(10): 1227-1231.
- Cho Y.S. et al., Medicine (Baltimore). 2016 Aug; 95(32): e4575.
- Munteanu A. et al., J Med Life. 2016 Jul-Sep; 9(3): 306-315.