Porażenie mózgowe (PM) jest główną przyczyną fizycznej niepełnosprawności u dzieci, a jego występowanie szacuje się na 2,11 na 1000 urodzeń żywych1.
Zaburzenia ruchu i postawy u dzieci w porażeniem mózgowym
Dla rozpoznania PM istotne są zaburzenia rozwoju ruchu i postawy2. Problemy związane z ruchem i postawą u dzieci z PM obejmują nieprawidłowe napięcie mięśniowe i spastyczność, ograniczenie aktywności, brak równowagi i zmiany w koordynacji ruchowej, wpływające na rozwój motoryczny oraz funkcje motoryki dużej2. Dzieci z porażeniem mózgowym charakteryzują się zwiększonym napięciem mięśniowym, niedowładem i mimowolną kontrolą motoryczną, zazwyczaj mają też trudności z zachowaniem równowagi w pozycji wyprostowanej, co jest związane z wysokim środkiem ciężkości i małą podstawą podparcia3.
Spastyczności towarzyszą zespoły nerwowo-mięśniowe, które wpływają na związaną ze zdrowiem jakość życia dzieci z PM4. Spastyczność może prowadzić do zaburzeń funkcjonowania dotyczących czynności życia codziennego, takich jak chodzenie, ubieranie się, jedzenie, korzystanie z toalety i higiena. Ponadto spastyczność może powodować ból, skurcze mięśni, ograniczenia ruchowe w obrębie łóżka, nieprawidłowe transfery, opóźnienie rozwoju (siadanie, stanie, chodzenie), nieprawidłową postawę oraz deformacje stawów i kości w wyniku przykurczów, które mogą prowadzić do podwichnięcia lub zwichnięcia, co ostatecznie może skutkować zupełnym brakiem samodzielności dziecka5.
Zaburzenia postawy i ruchu, powodujące nieprawidłowe napięcie mięśniowe, ograniczenia funkcjonalne, nieprawidłową równowagę i prostowanie ciała, mogą wpływać na postawę siedzącą, prowadząc do pozycji kompensujących w głównych płaszczyznach6,7. Może to skutkować zmniejszoną zdolnością do zachowania postawy przeciwdziałającej sile grawitacji z powodu niedostatecznej kontroli tułowia i opóźnionych ruchów kończyn. Nieprawidłowa postawa i opóźniony rozwój kontroli motorycznej, skutkujące opóźnionym siadaniem i staniem, stanowią główne przyczyny niestabilności posturalnej8.
Stabilność posturalna to zdolność do utrzymania pozycji ciała w przestrzeni we właściwym ustawieniu i z zachowaniem kontroli9,10. Równowagę czy też kontrolę posturalną można zdefiniować jako zdolność do zachowania środka ciężkości ciała w obszarze kontroli9,11. Stabilne pozycje siedzące dla dzieci z PM mogą zmaksymalizować rozwój koordynacji wzrokowo-manualnej, funkcji kończyn górnych, funkcji samoobsługowych i innych umiejętności, rozwoju poznawczego i komunikacji społecznej12,13. Jakość życia związana ze zdrowiem stanowi indywidualne, wielowymiarowe pojęcie mierzące fizyczne, społeczne i psychologiczne aspekty zdrowia dzieci14.
Deficyty funkcjonalne dzieci z PM, związane z upośledzeniem aktywności fizycznej, trudnościami społecznymi, opóźnieniami poznawczymi, zaburzeniami sensorycznymi i problemami emocjonalnymi, prowadzą do obniżenia zdolności dzieci do realizacji ich zadań społecznych oraz do poważnego spadku poziomu jakości życia związanej ze zdrowiem16,17.
Jakość życia (QOL – quality of life) jest odpowiednim wskaźnikiem zdrowia, dostarczającym informacji o stanie klinicznym dzieci, który wpływa na ich codzienne funkcjonowanie. Ukierunkowuje też politykę publiczną na poprawę jakości życia18. Badanie niniejsze szuka odpowiedzi na pytanie, czy spastyczność wpływa na funkcje motoryczne, stabilność posturalną i związaną ze zdrowiem jakość życia. Celem badania jest więc określenie zależności pomiędzy spastycznością, funkcjonowaniem, stabilnością posturalną i jakością życia u dzieci z porażeniem mózgowym.
Chodzenie to ważny element motoryki dużej, którego nauka może być utrudniona przez spastyczność.
Badanie naukowe oceniające wpływ spastyczności na jakość życia dzieci z porażeniem mózgowym
Materiały i metody
Badanie zostało przeprowadzone między kwietniem a październikiem 2020 roku. Do udziału wybrano 45 dzieci ze spastycznym PM z poradni ambulatoryjnej Wydziału Fizjoterapii Uniwersytetu Kairskiego.
Kryteriami włączenia do badania były:
- spastyczne porażenie mózgowe,
- wiek chorych (od 4 do 6 lat dla obydwu płci),
- stopień spastyczności 1 lub 1+ w zmodyfikowanej skali Ashwortha20.
Kryteriami wyłączającymi były:
- trwałe zniekształcenia lub poważne przykurcze kończyn górnych, dolnych lub kręgosłupa,
- zaburzenia oddychania,
- padaczka lub zaburzenia drgawkowe oporne na leki,
- operacje ortopedyczne związane z patologią oraz
- zastrzyki z toksyny botulinowej w ciągu 12 miesięcy poprzedzających badanie.
Procedury wykorzystane w badaniu wpływu spastyczności na życie dzieci z PM
- Zmodyfikowana skala Ashwortha jest szybkim i łatwym testem służącym do oceny stopnia spastyczności, którego przeprowadzenie nie wymaga sprzętu. Pomiar wykonuje się manualnie, w celu określenia oporu mięśni kończyn dolnych na bierne rozciąganie, który stanowi miarę stopnia spastyczności20. Wszystkie wybrane dzieci były dotknięte spastycznością określoną jako stopień 1 lub 1+21.
- Skala Funkcjonalna Motoryki Dużej-88 (GMFM-88 – Gross Motor Functional Measurement-88) to standardowy test, którego celem jest ocena zmian funkcjonowania w różnych ważnych obszarach u dzieci z rozpoznanym PM22. Zawiera on 88 pozycji podzielonych na pięć sekcji: a) leżenie i obrót, b) siedzenie, c) czworakowanie i klęczenie, d) stanie oraz e) chodzenie, bieganie i skakanie. Do ustalania liczby punktów stosuje się czteropunktową skalę Likerta. Wyniki pomiarów funkcji motorycznych u dzieci z PM mają akceptowalną wiarygodność. System Klasyfikacji Funkcji Motoryki Dużej (GMFCS – Gross Motor Function Classification System) został z powodzeniem wdrożony na całym świecie w wielu środowiskach, w tym w rutynowym postępowaniu klinicznym20.
- Pediatryczny kwestionariusz jakości życia (PedsQL): jakość życia oceniono za pomocą skali generycznej mierzącej związaną ze zdrowiem jakość życia u dzieci i młodzieży w normie, jak również u jednostek z ostrymi lub przewlekłymi zaburzeniami. Kwestionariusz PedsQL to wiarygodny i rzetelny pomiar dziecięcych wyników zdrowotnych, ponieważ umożliwia on ocenę ryzyka24. Kwestionariusz PedsQL 4.0 jest odpowiedni dla każdego dziecka niezależnie od jego wieku. U dzieci w wieku powyżej 4 lat (5–7, 8–12 i 13–18 lat) obejmuje on równolegle wyniki podawane przez dziecko oraz przez rodzica i składa się z 23 pozycji. Natomiast u dzieci w wieku od 2 do 4 lat zastosowanie mają wyniki podawane przez rodzica w 21 pozycjach. Skala ta została zastosowana i przeanalizowana zgodnie z wytycznymi. Objęte badaniem dzieci poproszono o wskazanie problemów związanych z funkcjonowaniem fizycznym, społecznym i emocjonalnym oraz osiągnięciami szkolnymi (w sumie 23 pozycji), które wystąpiły w czasie trwania badania. Pozycje były oceniane na 5-punktowej skali Likerta, gdzie wynik 0 oznacza brak problemów, wynik 1 – prawie brak problemów, wynik 2 – sporadyczne problemy, wynik 3 – częste problemy i wynik 4 – prawie stałe problemy. Wynik ten następnie przekłada się odpowiednio na wartość punktową 100, 75, 50, 25 lub 0 (czyli wynik jest odwrócony). Wyższy wynik wskazuje na lepszą jakość życia, lepszy stan zdrowia lub lepsze funkcjonowanie. Pediatryczny kwestionariusz jakości życia wykazuje dużą rzetelność i trafność w ocenie dzieci z ostrymi lub przewlekłymi problemami z samopoczuciem26.
- Biodex Balance System wykorzystano do oceny stabilności posturalnej i równowagi dynamicznej dzieci poprzez przechylanie dynamometrycznej platformy. System ten został użyty do oceny wszystkich wskaźników stabilności. Przed wykonaniem testu poinstruowano dzieci o sposobie jego przeprowadzenia. Dzieci poproszono, aby stanęły obiema nogami na środku platformy i spojrzały na ekran w celu uzyskania informacji zwrotnej – po ustawieniu poręczy tak, aby osiągnąć optymalne bezpieczeństwo. Następnie dzieci zostały poinstruowane, aby stabilizować wyprostowaną pozycję na środku platformy – tak, jak było to pokazane na ekranie, w celu ustabilizowania platformy i określenia kątów stóp. Po wprowadzeniu kątów do urządzenia rozpoczyna się test, a dziecko jest proszone o patrzenie na ekran i utrzymywanie kursora na środku podczas poruszania się platformy. Na koniec drukowany jest raport z indeksami stabilności.
Wyniki badania zależności jakości życia dzieci z PM od spastyczności
Badaniem objęto 45 uczestników (22 dziewczynki, 23 chłopców). Ich wiek mieścił się w przedziale od 4 do 6 lat, przy średniej 4,23 ± 0,98. Statystyki opisowe badania przedstawiono w tabeli 1. Współczynnik korelacji rangi Spearmana pomiędzy stopniem spastyczności a PedsQL ujawnił silną korelację (p < 0,05). Ponadto stwierdzono silną korelację (wartość < 0,05) pomiędzy stopniem spastyczności a funkcjami motorycznymi. Nie odnotowano natomiast korelacji (wartość > 0,05) między stopniem spastyczności a wskaźnikami stabilności posturalnej. Dlatego też zmiany w stopniu spastyczności nie były zgodne ze zmianami wskaźników stabilności posturalnej (tabela 2 i 3).
Korelacja Pearsona między PedsQL a GMFM wykazała silną dodatnią korelację (wartość < 0,05). Oznacza to, że wzrost pediatrycznej jakości życia wiąże się ze wzrostem głównych funkcji motorycznych, nie było natomiast korelacji (wartość > 0,05) między pediatryczną jakością życia a wskaźnikami stabilności posturalnej. Oznacza to, że zmiany w pediatrycznej jakości życia chorych nie były związane ze zmianami w indeksach stabilności postawy (tabela nr 2).
Tabela 1. Statystyki opisowe.
Tabela 2. Korelacje między stopniem spastyczności a PedsQL, GMFM i wskaźnikiem stabilności.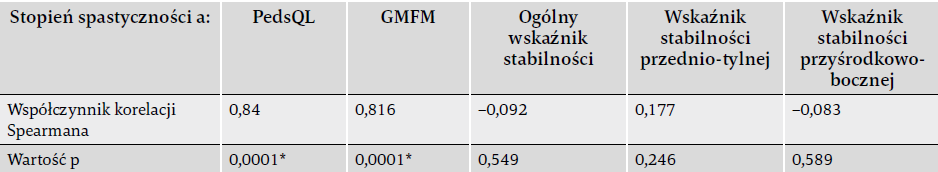
*wartość znacząca (< 0,05)
Tabela 3. Korelacje między PedsQL a GMFM oraz indeksami stabilności.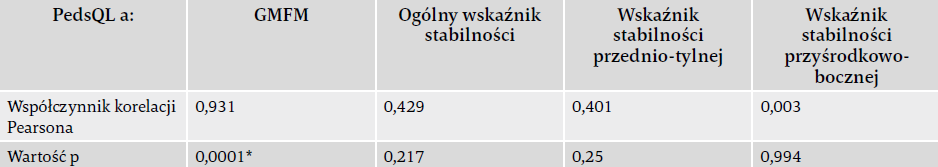
* wartość znacząca (< 0,05)
Badanie oceniające wpływ spastyczności na jakość życia dzieci z PM - dyskusja
Celem tego badania było ustalenie, czy istnieje związek pomiędzy spastycznością, funkcjami motorycznymi, stabilnością posturalną a jakością życia dzieci z porażeniem mózgowym. Wyniki badania wskazują na niezaprzeczalny związek pomiędzy spastycznością a jakością życia chorych, jak również znaczący związek między spastycznością a funkcją motoryki dużej. Nie stwierdzono natomiast korelacji między spastycznością a wskaźnikiem stabilności posturalnej. Stwierdzono też silną pozytywną korelację między jakością życia a motoryką dużą. Nie zauważono natomiast związku pomiędzy jakością życia a wskaźnikiem stabilności postawy ciała. Wyniki tego badania są w zgodzie z badaniami Gortera, który wykazał, że istnieje związek między spastycznością a rozwojem podstawowych funkcji motorycznych u 18-miesięcznych dzieci27.
Osłabienie mięśni, spastyczność, wybiórcza kontrola motoryczna i ograniczenie zakresu ruchów bezpośrednio zaburzają czynności życia codziennego oraz zadania motoryki dużej28-30. Stwierdzono też silny związek między funkcjami motorycznymi a procentowym wskaźnikiem jakości zdrowia31,32. Wyniki silnej korelacji między motoryką a spastycznością w naszym badaniu są wzmocnione poprzednimi badaniami, które wykazały niezaprzeczalny związek między funkcją motoryczną a spastycznością30,33,34. Motoryka duża jest uważana za dobry wskaźnik fizycznych aspektów jakości życia związanej ze zdrowiem, ale słabym wskaźnikiem psychospołecznego elementu jakości życia związanej ze zdrowiem u dzieci z PM35.
Wyniki niniejszego badania są w zgodzie z badaniami Nurani i wsp., którzy sprawdzili związek między motoryką dużą a jakością życia związaną ze zdrowiem u 60 dzieci (4–12 lat), u których zdiagnozowano PM i które zostały wybrane z różnych przychodni terapii zajęciowej. W owym badaniu jakość życia mierzono za pomocą kwestionariusza jakości życia w porażeniu mózgowym, a motorykę dużą sprawdzano za pomocą pomiaru GMFM. Wyniki wykazały istotny pozytywny związek pomiędzy funkcją motoryczną a związaną ze zdrowiem jakością życia36.
Dajpratham i wsp. stwierdzili natomiast, że nie ma związku między spastycznością a związaną ze zdrowiem jakością życia u pacjentów po udarze mózgu37. Rozbieżności między tymi ustaleniami a ustaleniami niniejszego badania można przypisać różnicom kulturowym, innemu typowi populacji i różnym narzędziom pomiarowym. Ponadto Akodu i wsp. uznali, że spastyczność u dzieci z PM silnie wpływa na elementy ruchu i opieki indywidualnej w jakości życia związanej ze zdrowiem38.
Nasze ustalenia są również zgodne z wynikami innych badań, które donosiły, że dzieci z porażeniem mózgowym, które mają lepszą funkcję motoryki dużej, mają też lepszą fizyczną jakość życia39,40. Co więcej, van der Slot i wsp. wykazali, że istnieje pozytywny związek między poziomem funkcji motorycznych a aspektami fizycznymi jakości życia związanej ze zdrowiem41. Choć Dehno i wsp. donosili, że poziom funkcji motorycznych może nie zmieniać jakości życia42. Funkcje motoryki dużej zostały uznane za dobre predyktory fizycznego komponentu związanej ze zdrowiem jakości życia u dzieci z porażeniem mózgowym35.
Wyniki naszego badania okazały się sprzeczne z wynikami uzyskanymi przez Puspitasari i wsp., które wskazywały na brak znaczącego związku między motoryką dużą a jakością życia wśród dzieci z PM. Badanie to przeprowadzono na grupie 31 dzieci z PM w wieku 4–12 lat43.
Do metod zmniejszających spastyczność należą różne formy elektroterapii.
Badanie oceniające wpływ spastyczności na jakość życia dzieci z PM - wnioski
Wyniki niniejszego badania wskazują, że spastyczność jest główną przyczyną opóźnienia motoryki dużej u dzieci ze spastycznym PM, co wpływa na jakość życia tych dzieci. Nie ma to natomiast wpływu na stabilność postawy przy łagodnych stopniach spastyczności. Wnioski te mogą stać się sugestią braną pod uwagę przy ustalaniu interwencji terapeutycznych i priorytetów w planowaniu programów fizjoterapeutycznych wycelowanych w główną przyczynę zaburzenia, prowadzącą do opóźnień w wielu aspektach codziennych czynności życiowych.
Spastyczność a jakość życia dzieci z PM - zalecenia dla fizjoterapeutów
Badanie niniejsze ustaliło, że spastyczność ma silny niekorzystny wpływ na funkcje motoryczne i związaną ze zdrowiem jakość życia dzieci z porażeniem mózgowym. Dlatego zaleca się, aby fizjoterapeuci traktowali leczenie spastyczności jako terapię pierwszoliniową, aby uniknąć opóźnień w poprawianiu zdolności tych dzieci do normalnego funkcjonowania i poprawie jakości ich życia.
W leczeniu spastyczności u dzieci z PM stosowana jest hydroterapia; zalecana temperatura wody to 34 do 38°C.
- Oskoui M, Coutinho F, Dykeman J, Jette N, Pringsheim T. An update on the prevalence of cerebral palsy: a systematic review and meta-analysis. Dev Med Child Neurol 2013; 55: 509-519.
- Rosenbaum P, Paneth N, Leviton A, et al. A report: the definition and classification of cerebral palsy April 2006. Dev Med Child Neurol Suppl 2007; 109: 8-14.
- Bobath B, Bobath K. Motor development in different types of cerebral palsy. London: William Heinemann Medical Books; 1975.
- Bax M, Goldstein M, Rosenbaum P, Leviton A, Paneth N, Dan B, et al. Proposed definition and classification of cerebral palsy. Dev Med Child Neurol 2005; 47: 571-576.
- Macias ML. Abnormal sitting postures in children with neuromotor disabilities and use of the pelvic corset or molded seat for adaptative sitting. Pediatr Phys Ther 1998; 10: 74-77.
- Chung J, Evans J, Lee C, Lee J, Rabbani Y, Roxborough L, et al. Effectiveness of adaptive seating on sitting posture and postural control in children with cerebral palsy. Pediatr Phys Ther 2008; 20: 303-317.
- Shumway-Cook A, Woollacott MH. Normal postural control. In: Motor control: translating research into clinical practice, 4th ed. Baltimore, MD: Lippincott Williams & Wilkins; 2012. pp. 161-194.
- Massion J. Postural control system. Curr Opin Neurobiol 1994; 4: 877-887.
- Saether R, Helbostad JL, Riphagen II, Vik T. Clinical tools to assess balance in children and adults with cerebral palsy: a systematic review. Dev Med Child Neurol 2013; 55: 988-999.
- Reid DT. The effects of the saddle seat on seated postural control and upper-extremity movement in children with cerebral palsy. Dev Med Child Neurol 1996; 38: 805-815.
- Reid D, Rigby P, Ryan S. Functional impact of a rigid pelvic stabilizer on children with cerebral palsy who use wheelchairs: users’ and caregivers’ perceptions. Pediatr Rehabil 1999; 3: 101-118.
- Davis E, Shelly A, Waters E, et al. Quality of life of adolescents with cerebral palsy: perspectives of adolescents and parents. Dev Med Child Neurol 2009; 51: 193-199.
- Livingston MH, Rosenbaum PL, Russell DJ, Palisano RJ. Quality of life among adolescents with cerebral palsy: what does the literature tell us? Dev Med Child Neurol 2007; 49: 225-231.
- Bjornson K, McLaughlin J. The measurement of health-related quality of life (HRQL) in children with cerebral palsy. Eur J Neurol 2001; 8(s5): 183-193.
- Schneider JW, Gurucharri LM, Gutierrez AL, Gaebler-Spira DJ. Health-related quality of life and functional outcome measures for children with cerebral palsy. Dev Med Child Neurol 2001; 43(9): 601-608.
- Bhimani R, Anderson L. Clinical understanding of spasticity: implications for practice. Rehabil Res Pract 2014; 14(8).
- Lundy C, Lumsden D, Fairhurst C. Treating complex movement disorders in children with cerebral palsy. Ulster Med J 2009; 78: 157-163.
- Poeta LS, Duarte MFS, Giuliano ICB. Health-related quality of life in obese children. Rev Assoc Med Bras 2010; 56: 168-172.
- The national policy on health promotion7. Brazil: Ministry of Health; 2006. pp. 29-33.
- Sarathy K, Doshi C, Aroojis A. Clinical examination of children with cerebral palsy. Indian J Orthop 2019; 53: 35-44.
- Bohannon RW, Smith MB. Inter rater reliability of a modified Ashworth scale of muscle spasticity. Phys Ther 1987; 67: 206-207.
- Russel D, Rosenbaum P, Gowland C, Cadman D, Hardy S, Jarvis S. Gross motor function measure manual. Hamilton. Canada: McMaster University; 1993.
- Nordmark E, Hagglund G, Jarnlo G. Reliability of the gross motor function measure in cerebral palsy. Scand J Rehabil Med 1997; 29: 25-28.
- Varni JW, Burwinkle TM, Seid M, Skarr D. The PedsQL 4.0 as a pediatric population health measure: feasibility, reliability, and validity. Ambul Pediatr 2003; 3: 329-341.
- Arabiat D, Elliott B, Draper P, Al Jabery M. Cross-cultural validation of the pediatric quality of life inventory 4.0 (PedsQL) generic core scale into Arabic language. Scand J Caring Sci 2011; 25: 828-833.
- Ismail A, Campbell MJ, Ibrahim HM, Jones GL. Health related quality of life in Malaysian children with thalassaemia. Health Qual Life Outcome 2006; 4: 39.
- Gorter w. The relationship between spasticity in young children (18 months of age) with cerebral palsy and their gross motor function development. BMC Muscoskel Disord 2009; 10(1): 1-9.
- Ross SA, Engsberg JR. Relationships between spasticity, strength, gait, and the GMFM-66 in persons with spastic diplegia cerebral palsy. Arch Phys Med Rehabil 2007; 88(9): 1114-1120.
- Ohata K, Tsuboyama T, Haruta T, Ichihashi N, Kato T, Nakamura T. Relation between muscle thickness, spasticity, and activity limitations in children and adolescents with cerebral palsy. Dev Med Child Neurol 2008; 50(2): 152-156.
- Østensjø S, Carlberg EB, Vøllestad NK. Motor impairments in young children with cerebral palsy: relationship to gross motorfunction and everyday activities. Dev Med Child Neurol 2004;46(9): 580-589.
- Majnemer A, Shevell M, Rosenbaum P, Law M, Poulin C. Determinants of life quality in school-age children with cerebral palsy. J Pediatr 2007; 151(5): 470-475.
- McCarthy ML, Silberstein CE, Atkins EA, Harryman SE, Sponseller PD, Hadley-Miller NA. Comparing reliability and validity of pediatric instruments for measuring health and wellbeingof children with spastic cerebral palsy. Dev Med Child Neurol 2002; 44(7): 468-476.
- Tuzson AE, Granata KP, Abel MF. Spastic velocity threshold constrains functional performance in cerebral palsy. Arch Phys Med Rehabil 2003; 84(9): 1363-1368.
- Damiano DL. Activity, activity, activity: rethinking our physical therapy approach to cerebral palsy. Phys Ther 2006; 86(11): 1534-1540.
- Liu WY, Hou YJ, Wong AM. Relationships between gross motor functions and health-related quality of life of Taiwanese children with cerebral palsy. Am J Phys Med Rehabil 2009; 88(6): 473-483.
- Nurani SG, Sarhady M, Mohammad SSH, Saeedeh SM. Relationship between quality of life and gross motor function in children with cerebral palsy (age 4-12). Med J Tabriz Univ Med Sci Health Serv 2015; 37(2): 48-53.
- Dajpratham P, Kuptniratsaikul V, Kovindha A, Kuptniratsaikul PS, Dejnuntarat K. Prevalence and management of poststroke spasticity in Thai stroke patients: a multicenter study. J Med Assoc Thai 2009; 92: 1354-1360.
- Akodu AK, Oluwale OA, Adegoke ZO, Ahmed UA, Akinola TO. Relationship between spasticity and health related quality of life in individuals with cerebral palsy. Niger Q J Hosp Med 2011; 22: 99-102.
- Vargus-Adams J. Health-related quality of life in childhood cerebral palsy. Arch Phys Med Rehabil 2003; 84: E26-E27.
- Ko J, Lee BH, Kim M. Relationship between function and health-related quality of life of school-aged children with cerebral palsy. J Phys Ther Sci 2011; 23: 189-195.
- van der Slot W, Nieuwenhuijsen C, van den Berg-Emons R, Wensink-Boonstra A, Stam H, Roebroeck M. Participation and health-related quality of life in adults with spastic bilateral cerebral palsy and the role of self-efficacy. J Rehabil Med 2010; 42: 528-535.
- Dehno NS, Dehkordi SN, Dadgoo M, Salehi M. Association between spasticity and the level of motor function with quality of life in community dwelling Iranian young adults with spastic cerebral palsy. Med J Islam Repub Iran 2012; 26: 150.
- Puspitasari M, Rusmil K, Gurnida D. The relationship between gross motor function and quality of life among children with cerebral palsy, vol. 24; 2013. www.dcidj.org.