Wprowadzenie
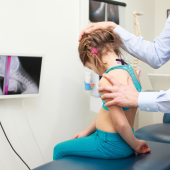
Porażenie mózgowe (PM) to niepostępujące uszkodzenie lub zaburzenie działania rozwijającego się mózgu, definiowane przez nieprawidłowości ruchu i postawy1. Kliniczne objawy tego zaburzenia zależą od stopnia, kategorii i umiejscowienia uszkodzeń w ośrodkowym układzie nerwowym (OUN) oraz zdolności OUN do adaptacji lub reorganizacji2. Obustronne porażenie spastyczne (diplegia spastica) stanowi 44% wszystkich przypadków PM oraz 80% dotkniętych tą chorobą dzieci urodzonych przedwcześnie3. Obustronne porażenie spastyczne powoduje u dzieci znaczący niedowład tułowia oraz sztywność kończyn i trudności motoryczne4.
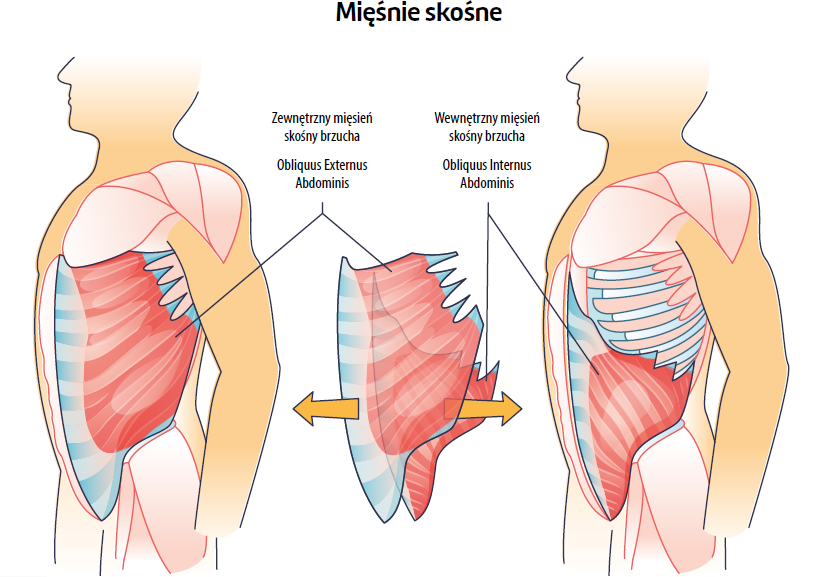
Kluczową rolę w stabilizacji tułowia i miednicy oraz stabilności postawy odgrywają mięśnie brzucha5. Do mięśni brzucha zaliczany jest mięsień skośny wewnętrzny brzucha (OI – obliquus internus), mięsień skośny zewnętrzny brzucha (OE – obliquus externus), mięsień prosty brzucha (RA – rectus abdominis) oraz mięsień poprzeczny brzucha (TA – transversus abdominis). Zaburzenia stabilności postawy stanowią istotny symptom niepełnosprawności ruchowej dzieci ze spastycznym PM6.
Mechaniczna oscylacja, określana poprzez amplitudę i częstotliwość, generuje siłę, która działa na całe ciało. Wibracja całego ciała o niskiej amplitudzie (WBV – whole body vibration) może być stosowana jako trening równowagi i propriocepcji7,8. WBV to podejście zwiększające siłę mięśni, które bywa używane w całym szeregu zastosowań praktycznych9,10. Podczas przeprowadzania WBV dziecko siedzi statycznie na urządzeniu do wibracji. Choć każdy z mięśni brzucha pracuje indywidualnie i przede wszystkim pełni funkcję stabilizacyjną i motoryczną, to wprawne utrzymywanie stabilności i poruszanie tułowiem wymagają skumulowanego wysiłku całej muskulatury tułowia11,12.
Hipoterapia to zintegrowany program ćwiczeń tworzący okazję do budowania równowagi i siły, wymagający utrzymywania właściwej postawy podczas trójwymiarowych ruchów konia13. Podczas hipoterapii fizjoterapeuta lub terapeuta zajęciowy panuje nad koniem tak, by wpływać na postawę, równowagę, koordynację, siłę i układ sensomotoryczny dziecka, podczas gdy dziecko wchodzi w interakcję z koniem i reaguje na jego ruchy14.
Układy wzrokowy, przedsionkowy i somatosensoryczny tworzą wspólnie układ wielozmysłowy pomagający dzieciom z PM w poprawianiu równowagi i utrzymywaniu postawy. Układami tymi, na które wpływa doświadczenie i środowisko, steruje OUN razem z układem mięśniowo-szkieletowym i móżdżkowym15. Dlatego też formy leczenia takie jak hipoterapia mogą zmniejszać kliniczne manifestacje choroby, a jednocześnie poprawiać równowagę posturalną. Wcześniejsze badania wykazały, że hipoterapia może poprawiać równowagę i codzienne czynności funkcjonalne u dzieci z PM16-19.
Podczas jazdy konnej ruchy konia wpływają na jeźdźca, powodując, że przechodzi on szereg zmian posturalnych. W celu dostosowania się do rytmicznych ruchów konia niezbędne są subtelne współpracujące ruchy mięśni szyi, tułowia i kończyn20. Wykazano, że hipoterapia krótkoterminowo poprawia symetrię mięśni tułowia i bioder oraz zmniejsza asymetrię mięśni przywodzicieli. Stwierdzono również, że poprawia ona stymulację przedsionkową i proprioceptywną oraz zwiększa świadomość ciała21. Badania nad skutkami hipoterapii u dzieci z PM wykazały niedawno poprawę motoryki dużej, kontroli postawy, równowagi i chodu22.
Zdolność mięśni szkieletowych do wytwarzania siły jest złożoną funkcją różnych cech architektury mięśni, w tym ich grubości23. Grubość mięśnia to odległość między rozcięgnem powierzchownym a rozcięgnem głębokim pośrodku obrazu USG pod kątem 90º względem rozcięgna głębokiego24. Ultrasonografia to nieinwazyjna technika pozwalająca na określenie zmian grubości mięśnia podczas jego aktywacji, która była stosowana pierwotnie do oceny aktywności mięśnia sercowego25.
Wiedza na temat skuteczności WBV w porównaniu z hipoterapią, jeśli chodzi o grubość mięśni brzucha i funkcję siedzenia, może pomóc fizjoterapeutom w ustaleniu, która z tych metod terapeutycznych zapewni największe korzyści w programie rehabilitacyjnym dla dzieci ze spastycznym obustronnym porażeniem mózgowym. Dlatego celem niniejszego badania było porównanie wpływu WBV i hipoterapii na grubość mięśni brzucha i funkcję siedzenia u dzieci z obustronnym spastycznym PM podczas interwencji trwającej 12 tygodni.
Materiały i metody
Jest to badanie porównawcze przeprowadzone między lutym a lipcem 2021 r. Jego uczestnikami było 60 dzieci z obustronnym spastycznym PM z przychodni ambulatoryjnej Oddziału Fizjoterapii Uniwersytetu w Kairze. Nie doszło do utraty z badania żadnego z uczestników.
Kryteria włączające były następujące:
- (a) dzieci z rozpoznaniem obustronnego spastycznego PM,
- (b) wiek około 3-5 lat,
- (c) zainteresowanie jazdą konną,
- (d) zgoda rodziców na uczestnictwo bez zmian w aktualnie stosowanej terapii i
- (e) spastyczność na poziomie 1 lub 1+ według zmodyfikowanej skali Ashwortha26.
W celu ustalenia poziomu funkcji motorycznej zastosowano skalę klasyfikacji motoryki dużej (GMFCS)27.
Badaniem obejmowano jedynie dzieci na poziomie III lub IV.
Dzieci, które
- (a) odmówiły stosowania się do protokołu badania,
- (b) miały zniekształcenie biodra lub kręgosłupa, lub
- (c) przeszły operację przedniej ściany brzucha lub w ciągu 6 miesięcy przed badaniem przyjmowały leki zmniejszające spastyczność,
były wykluczane z badania. Wykluczano także dzieci otyłe (BMI >25 kg/m2), ponieważ znacząca ilość tkanki tłuszczowej przeszkadza w określeniu grubości mięśni przy pomocy technologii USG28.
Dzieci podzielono na dwie równe grupy. Grupa A przeszła 12-tygodniowy program fizjoterapii konwencjonalnej oraz WBV, a grupa B także podczas 12 tygodni przeszła podobny program fizjoterapii oraz hipoterapię.
Ultrasonografia
Grubość czterech mięśni brzusznych zmierzono przy pomocy urządzenia USG z zastosowaniem częstotliwości 7,5 MHz. Sondę umieszczano 2 do 3 cm od linii środkowej, przy czym punktem odniesienia był pępek, a następnie przesuwano głowicę ruchem półkolistym, póki na ekranie nie pojawił się najgłębszy obraz, czyli TA. W celu potwierdzenia pozycji i zmierzenia grubości mięśnia używano markera do skóry. Następnie przesuwano sondę skośnie, by sprawdzić grubość mięśni OE, OI, RA i TA. Wykonywano po trzy pomiary każdego mięśnia, w różnych punktach jego długości, po czym zapisywano wynik średni. Skala oceny czynności ruchowych GMFM-88
Do oceny poziomu funkcji motorycznej u pacjentów zastosowano skalę GMFM-88 (Gross Motor Function Measurement-88), standardowy pomiar stosowany u dzieci z PM.
Skala ta obejmuje 88 pozycji w pięciu domenach:
- (a) leżenie i obracanie się,
- (b) siedzenie,
- (c) czworakowanie i chodzenie na kolanach,
- (d) stanie oraz
- (e) chodzenie, bieganie i skakanie.
Użycie skali GMFM-88 zaleca się przy ocenianiu poziomu funkcji motorycznej u dzieci. W niniejszym badaniu wykorzystano GMFM-88 do pomiaru funkcji siedzenia (siedzenie z podparciem) u zakwalifikowanych dzieci. Dziecko było sadzane w pozycji pochylonej do przodu, z podparciem pod jedną lub obiema rękami, w zależności od umiejętności dziecka, a następnie wykonywało pozostałe zadania z domeny „siedzenie”. Wynik liczony był poprzez podzielenie liczby wykonanych zadań przez liczbę wszystkich zadań z domeny „siedzenie” i pomnożenie wyniku przez 100; w ten sposób otrzymywano odsetek wykonanych zadań, który zapisywano30.
Interwencje
Program fizjoterapii konwencjonalnej. Wszystkie 60 dzieci przechodziło fizjoterapię konwencjonalną opartą o techniki neurorozwojowe, obejmującą następujące elementy:
- prostowanie i reakcje równowagi z różnych pozycji na wałku i na piłce w celu wytworzenia mechanizmów posturalnych,
- reakcje obronne chroniące dziecko przed przewróceniem się,
- trening równowagi na desce do balansowania,
- trening przedsionkowy,
- ułatwianie reakcji posturalnych,
- ułatwianie osiągania opóźnionych rozwojowych kamieni milowych, zwłaszcza siadania, stania i przenoszenia ciężaru ciała.
Sesje fizjoterapeutyczne trwały każdorazowo jedną godzinę, a cały program – 12 tygodni. Grupa A. 30 dzieci przeszło opisany wyżej program fizjoterapii z dodatkiem 10 min. WBV do każdej sesji, które odbywały się sześć razy w tygodniu.
Technika WBV była przeprowadzana w taki sposób, że dzieci przyjmowały pozycję pełnego przysiadu na platformie wibracyjnej. Urządzenie ustawiano na częstotliwość 30 Hz, amplitudę 2 mm i czas trwania 5 min. Dzieci instruowano, by pozostawały w pozycji pełnego przysiadu po rozpoczęciu wibracji i by zgłaszały ewentualny dyskomfort. Po 5 minutach wibracje automatycznie się wyłączały. Następnie dzieci odpoczywały przez 1 minutę, po czym proszono je, by z pomocą terapeuty przez kolejne 5 minut stały na platformie wibracyjnej, pracującej przy tych samych parametrach co podczas przysiadu. Całkowity czas zastosowania WBV podczas każdej sesji wynosił 10 min.31.
Grupa B. 30 dzieci przez 12 tygodni przechodziło ten sam program fizjoterapii konwencjonalnej co grupa A, z tym że częstotliwość sesji wynosiła trzy razy w tygodniu. Do każdej sesji dodawano 40 minut stymulacyjnej jazdy konnej. Program hipoterapii przeprowadzano na koniu. Podczas 5-minutowej rozgrzewki koń chodził po arenie o wymiarach 45x20 m z dzieckiem siedzącym przodem na jego grzbiecie – miało to na celu zaznajomienie się dziecka z szerokością grzbietu zwierzęcia i jego ruchem. Podczas następnych 5 min. dziecko siedziało tyłem na koniu, który prowadzony był na lewej wodzy i przystawał na środku każdej długości areny na 20-sekundowy odpoczynek. Przez kolejne 5 min. przeprowadzano taką samą procedurę, z tym że prowadząc konia na prawej wodzy. Główne ćwiczenie trwało 20 minut i polegało na jeździe konnej i unoszeniu się w strzemionach, podczas gdy koń szedł stępa lub kłusem. Na zakończenie przeprowadzano 5-minutowe rozciąganie dolnych partii ciała32.
Wyniki
Tabela 1 przedstawia średni wiek uczestników grup z hipoterapią i z WBV. Wiek ten nie różnił się znacząco między grupami. Również jeśli chodzi o płeć uczestników, grupy nie różniły się w sposób znaczący statystycznie.
Porównanie wewnątrzgrupowe
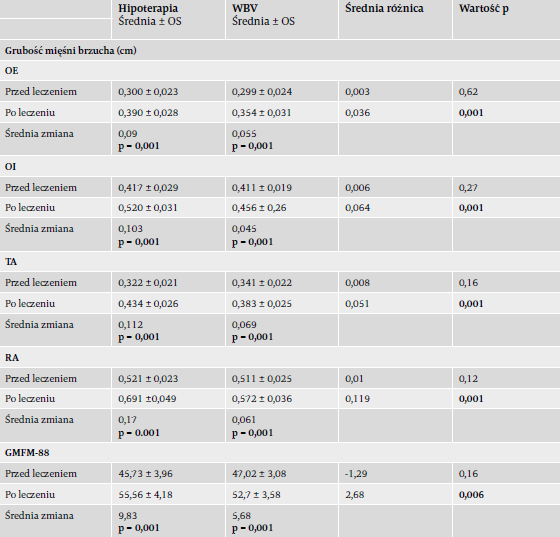
W grupie z hipoterapią i w grupie z WBV zaobserwowano po leczeniu znaczące zwiększenie grubości mięśni OE, OI, TA i RA. Ponadto po leczeniu w obu grupach stwierdzono znaczącą poprawę wyników GMFM-88 (Tabela 2).
Porównanie między grupami
Nie stwierdzono znaczących różnic między grupami odnośnie do parametrów mierzonych przed leczeniem. Porównanie danych po leczeniu ujawniło znacząco większy przyrost grubości mięśni brzucha w grupie z hipoterapią w porównaniu z grupą z WBV. Ponadto w grupie z hipoterapią zaobserwowano znacząco większą poprawę wyniku GMFM-88 niż w grupie z WBV (Tabela 2).
Omówienie
Niniejsze badanie miało na celu porównanie skutków hipoterapii i WBV odnośnie do poprawiania funkcji siedzenia i grubości mięśni brzucha u dzieci z obustronnym porażeniem mózgowym. Jego wyniki świadczą o znaczącej poprawie funkcji siedzenia oraz grubości mięśni brzucha w obu grupach, z tym że w grupie z hipoterapią (grupa B) odnotowano większy postęp niż w grupie z WBV (grupa A). Uzyskanie kontroli posturalnej w pozycji siedzącej przez dzieci z PM jest niezmiernie ważne dla poprawy ich jakości życia33,34.
Poprawa uzyskana w obu grupach mogła wynikać z działania programu fizjoterapii konwencjonalnej polepszającego osiąganie opóźnionych kamieni milowych rozwoju, a szczególnie równowagi, siedzenia i stania, poprzez stymulację mięśni brzucha i korzystny wpływ na postawę podczas siedzenia. Znaczące wyniki otrzymane w obu grupach stoją w zgodzie z ustaleniami zgłaszanymi przez Bobatha35 oraz Stevens i wsp.36, którzy sugerowali, że główny cel poprawienia zdolności motorycznych i siły można osiągnąć poprzez regularny program fizjoterapii wzmacniający mięśnie brzucha i tułowia. Ponadto wyniki niniejszego badania są zgodne z wynikami Alego i wsp.31, którzy sugerowali, że program wzmacniający mięśnie tułowia i kończyn dolnych połączony z WBV poprawia motorykę u dzieci z obustronnym PM.
Ustalenia z niniejszego badania znajdują poparcie także w pracy Bogaerts i wsp., w której trening wibracyjny okazał się zwiększać siłę mięśni i wpływać na zdolność do wywierania siły, poprawiając dzięki temu motorykę dużą37. Można więc stwierdzić, że WBV poprawia siłę mięśni brzucha, a także zwiększa masę mięśniową. Poza tym Cawthon i wsp. zauważyli znaczący związek między beztłuszczową masą ciała a siłą mięśni. Stąd wniosek, że WBV może korzystnie wpływać na masę mięśniową38. Ustalenia niniejszego badania, w zgodzie z wcześniejszymi pracami, wspierają tezę, że u dzieci ze spastycznym obustronnym porażeniem mózgowym można osiągnąć poprawę siły mięśni brzucha39.
Wyniki niniejszego badania odnoszące się do wpływu WBV na motorykę są zgodne także z wcześniejszym badaniem40, które wykazało, że WBV skutecznie poprawia motorykę, równowagę i chód u dzieci z PM. Ponadto w innym badaniu41 donoszono, że WBV przeprowadzana przez 12 tygodni poprawia wydajność motoryczną w staniu i chodzeniu oraz zwiększa prędkość chodu i siłę mięśni.
Jako że u dzieci z PM często występuje brak kontroli mięśni tułowia, głównym celem terapii jest uzyskanie antycypacyjnej i reaktywnej stabilności postawy42. Dlatego zastosowanie znajduje tutaj hipoterapia, która stanowi strategię poprawiającą stabilność posturalną i rozwijającą umiejętność dostosowywania postawy, która jest niezbędna w PM.
Współczesne badania potwierdzają, że hipoterapia stanowi skuteczną metodę leczenia poprawiającą funkcję motoryki dużej u dzieci ze spastycznym PM43-46. Ponadto McGibbon i wsp. ustalili, że dzięki hipoterapii może poprawiać się motoryka duża w PM, czyli także wydatkowanie energii podczas chodzenia45.
Według Cherng i wsp. hipoterapia może pomagać dzieciom ze spastycznym PM we wzmacnianiu motoryki dużej i powinna być prowadzona przez co najmniej 16 tygodni46.
Skale GMFM-88 i GMFCS mogą dostarczać danych koniecznych do planowania terapii dzieci z PM i dokumentowania jej wyników47,48. Dlatego też w wielu badaniach nad hipoterapią wykorzystuje się te skale do szacowania, która metoda interwencji sprawdza się najlepiej u dzieci z PM oraz do pomiaru wyników terapii45,49,50.
Hipoterapia może stanowić realistyczną opcję poprawiania wyników funkcjonalnych dzieci z PM50. Casady i Nichols-Larsen51 w badaniu z udziałem 10 dzieci z PM w wieku od 2,3 do 6,8 lat zauważyli poprawę wyników GMFM-88 po 10 tygodniach programu rehabilitacyjnego z wykorzystaniem hipoterapii. Natomiast Davis i wsp. donosili, że wyniki GMFM-88 po hipoterapii nie zmieniły się znacząco52.
Sterba i wsp. w 2002 roku postawili hipotezę, że w wyniku ruchu konia poprawia się ruch miednicy osoby jadącej konno, co przekłada się na bardziej funkcjonalny chód. Ponadto ruchy kołysania się w przód i w tył stymulują mięśnie tułowia poprzez reakcję autonomiczną, wzmacniając przechył miednicy (przód/tył) i poprawiając stabilność tułowia43.
Głównymi celami hipoterapii są wzmocnienie kontroli posturalnej i stymulacja normalnego rozwoju oraz poprawa motoryki u dzieci z chorobami neurologicznymi, głównie z PM53,54. Ta metoda leczenia powoduje również szybsze kurczenie się mięśni w celu zapewnienia jeźdźcowi równowagi podczas trójwymiarowych ruchów konia. Hodges i Richardson55 stwierdzili, że ruch mięśni tułowia jest niezbędny dla ruchu miednicy i kończyn dolnych i utrzymywania stabilności postawy; warto zauważyć, że najszybciej kurczącym się mięśniem brzusznym jest TA. Hide i wsp.56 sugerowali, że OI, OE oraz TA zwiększają stabilizację tułowia i kontrolę posturalną i że najważniejszym z tych mięśni jest TA. A trójwymiarowe kołysanie się tułowia podczas jazdy konnej nieustannie aktywuje mięśnie poprzeczne. Wyniki odnośnie do grubości mięśni brzucha uzyskane po hipoterapii są w zgodzie z wynikami badania wcześniejszego57, donoszącego o znacząco większej grubości TA po zastosowaniu tej metody leczenia.
Ograniczenia
Nie przeprowadzono oceny czynników psychologicznych związanych z zastosowanymi programami terapeutycznymi.
Wnioski
Niniejsze badanie ujawniło znaczący wzrost grubości mięśni brzucha w obu grupach i poprawę funkcji siedzenia w wyniku większej siły mięśni tułowia po programie fizjoterapii. Hipoterapia i WBV mogą skutecznie zwiększać grubość mięśni brzucha i poprawiać funkcję siedzenia u dzieci z obustronnym PM, przy czym według niniejszych wyników hipoterapia działa skuteczniej od WBV. Dlatego też autorzy badania zalecają hipoterapię jako lepszą opcję w celu poprawiania grubości mięśni brzucha i wykonywania codziennych czynności u dzieci z obustronnym PM.
Zalecenia
Niniejsze badanie wykazuje, że zarówno hipoterapia, jak i WBV mogą pomóc w zwiększaniu grubości mięśni brzucha i poprawianiu funkcji siedzenia u dzieci z obustronnym PM. Zgodnie z tymi ustaleniami autorzy badania rekomendują stosowanie tych form leczenia przy innych typach PM w celu porównania wyników i ustalenia, przy których typach PM metody te przynoszą najlepsze efekty. Ustalenia z niniejszego badania mogą być pomocne w zmniejszaniu problemów dzieci z PM z kontrolą tułowia lub funkcją siedzenia.
Źródło: Journal of Taibah University Medical Sciences, doi: 10.1016/j.jtumed.2022.01.011 ©2022 The Authors. Adaptacja: Katarzyna Bogiel Na podstawie licencji CC BY (http://creativecommons.org/ licenses/by/4.0/)
- Shumway-Cook A, Woollacott MH. Motor control: translating research into clinical practice. 3rd ed. Philadelphia: Lippincott Williams & Wilkins; 2007.
- Rosenbaum P, Paneth N, Leviton A, et al. A report: the definition and classification of cerebral palsy April 2006. Dev Med Child Neurol Suppl 2007; 109: 8e14.
- Yokochi K. Gait patterns in spastic diplegia and periventricular leukomalacia. Brain Dev 2001; 23(1): 34e37.
- Tong-Wai R, Wester R, Shevel M. A clinical and etiologic profile of spastic diplegia. Pediatr Neurol 2006; 34(3): 212e218.
- Hodges PW, Eriksson AE, Shierley D, Gandevia SC. Intraabdominal pressure increases stiffness of the lumbar spine. J Biomech 2005; 38(9): 1873e1880.
- Woollacott M, Shunway-Cook A, Hutchinson S, Ciol M, Price R, Kartin D. Effect of balance training on muscle activity used in recovery of stability in children with cerebral palsy: a pilot study. Dev Med Child Neurol 2005; 47: 455e461.
- Fontana C, Richardson A, Stanton WR. The effect of weightbearing exercise with low frequency, whole body vibration on lumbosacral proprioception: a pilot study on normal subjects. J Physiother 2005; 51(4): 259e263.
- Rittwege J. Vibration as an exercise modality: how it may work, and what its potential might be. Eur J Appl Physiol 2010; 108(5): 877e904.
- Urquhart DM, Hodges PW, Allen TJ, Story IH. Abdominal muscle recruitment during a range of voluntary exercises. Man Ther 2005; 10: 144e153.
- Prisby RD, Lafage-Proust MH, Malaval L, Belli A, Vico L. Effects of whole body vibration on the skeleton and other organ 6 M.S. Ali and A.S. Awad Please cite this article as: Ali MS, Awad AS, Comparison of the efficacy of two interventions in ameliorating abdominal thickness and sitting function in children with diplegia, Journal of Taibah University Medical Sciences, https://doi. org/10.1016/j.jtumed.2022.01.011 systems in man and animal models: what we know and what we need to know. Ageing Res Rev 2008; 7: 319e329.
- Urquhart DM, Hodges PW, Story IH. Postural activity of the abdominal muscles varies between regions of these muscles and between body positions. Gait Posture 2005; 22: 295e301.
- Arendt EA. Core strengthening. Instr Course Lect 2007; 56: 379e384.
- Sunwoo H, Chang WH, Kwon JY, et al. Hippotherapy in adult patients with chronic brain disorders: a pilot study. Ann Rehabil Med 2012; 36: 756e761.
- Debuse D, Gibb C, Chandler C. Effects of hippotherapy on people with cerebral palsy from the users’ perspective: a qualitative study. Physiother Theory Pract 2009; 25: 174e192.
- Hsu YS, Kuan CC, Young YH. Assessing the development of balance function in children using stabilometry. Int J Pediatr Otorhinolaryngol 2009; 73: 737e740.
- Lee CW, Kim SG, Na SS. The effects of hippotherapy and a horse riding simulator on the balance of children with cerebral palsy. J Phys Ther Sci 2014; 26: 423e425.
- Andre´a M, Fernando C, Vera RA, Luana LC, Ana CD. The effects of hippotherapy on postural balance and functional ability in children with cerebral palsy. J Phys Ther Sci 2016; 28(8): 1e7.
- Matusiak-Wieczorek E, Małachowska-Sobieska M, Synder M. Influence of hippotherapy on body balance in the sitting position among children with cerebral palsy. Ortop Traumatol Rehabil 2016; 18(2): 165e175. 23.
- Sarah L. Hippotherapy as a tool for improving motor skills, postural stability, and self confidence in cerebral palsy and multiple sclerosis. Sound Neurosci 2013; 1(2).
- Janura M, Peham C, Dvorakova T, Elfmark M. An assessment of the pressure distribution exerted by a rider on the back of a horse during hippotherapy. Hum Mov Sci 2009; 28: 387e393.
- Martı´n-Valero R, Vega-Ballo´n J, Perez-Cabezas V. Benefits of hippotherapy in children with cerebral palsy: a narrative review. Eur J Paediatr Neurol 2018; 22: 1150e1160.
- Whalen CN, Case-Smith J. Therapeutic effects of horseback riding therapy on gross motor function in children with cerebral palsy: a systematic review. Phys Occup Ther Pediatr 2012. http://www. ncbi.nlm.nih.gov/pubmed/22122355.
- Shortland AP, Harris CA, Gough M, Robinson RO. Architecture of the medial gastrocnemius in children with spastic diplegia. Dev Med Child Neurol 2002; 44: 158e163.
- Legerlotz K, Smith HK, Hinge WA. Variation and reliability of ultrasonographic quantification of the architecture of the medial gastrocnemius muscle in young. Children J Clin Physiol Func Imag 2010; 30: 198e205.
- Heimdal A, Stoylen A, Torp H, Skaerpe T. Real-time strain rate imaging of the left ventricle by ultrasound. J Am Soc Echocardiogr 1998; 11: 1013e1019.
- Bohannon RW, Smith MB. Inter-reliability of modified Ashworth Scale of muscle spasticity. J Phys Ther 1987; 67(2).
- Palisano RJ, Rosenbaum P, Bartlett D, Livingston MH. Content validity of the expanded and revised gross motor function classification system. Dev Med Child Neurol 2008; 5 0(10): 744e 750.
- Ferreira PH, Ferreira ML, Hodges PW. Changes in recruitment of the abdominal muscles in people with low back pain: ultrasound measurement of muscle activity. Spine 2004; 29: 2560e2566.
- Nordmark E, Ha¨gglund G, Jarnlo G. Reliability of the gross motor function measure in cerebral palsy. Scand J Rehabil Med 1997; 29: 25e28.
- Awad AS, Ali MS, Elassal MI. Correlation between age, muscle architecture, and muscle strength in children with Erb’s palsy. Bull Facult Phys Ther 2021; 26(11): 2e9.
- Ali S, Awad S, Elassal I. The effect of two therapeutic interventions on balance in children with spastic cerebral palsy: a comparative study. J Taibah Univ Med Sci 2019; 14(4): 350e 356.
- Yueh LH, Shu YZ, Shyi-Kuen W, Chen-Chia Y, Yu-Chun L, Hong JL. Hippotherapy on gross motor function in a child with hypotonic quadriplegic cerebral palsy: a 1-year follow-up. Tw J Phys Med Rehabil 2008; 36(3): 177e185.
- Graaf Peters VB, Blauw-Hospers CH, Dirks T, Bakker H, Bos AF, Hadders-Algra M. Development of postural control in typically developing children and children with cerebral palsy: possibilities for intervention? Neurosci Biobehav Rev 2007; 31: 1191e1200.
- Kuczyn˜ski M, Slonka K. Influence of artificial saddle riding on postural stability in children with cerebral palsy. Gait Posture 1999; 10: 154e160.
- Bobath K. A neurophysiological basis for the treatment of cerebral palsy. London: Spastics International Medical Publications; 1980. William Heinemann Medical Books; Philadelphia: Lippincott.
- Stevens VK, Andry V, Katie G, Bouche N, Mahieu G, Mahieu N, et al. Electromyographic activity of trunk and hip muscles during stabilization exercises in four-point kneeling in healthy volunteers. Eur Spine J 2007; 16: 711e718.
- Bogaerts A, Verschueren S, Delecluse C, Claessens AL, Boonen S. Effects of whole body vibration training on postural control in older individuals: a 1 year randomized controlled trial. Gait Posture 2007; 26: 309e316.
- Cawthon PM, Fox KM, Gandra SR, Delmonico MJ, Chiou CF, Anthony MS, et al. Clustering of strength, physical function, muscle, and adiposity characteristics and risk of disability in older adults. J Am Geriatr Soc 2011; 59: 781e 787.
- Monfort-Panego M, Vera-Garcia FJ, Sanchez-Zuriaga D, Sarti-Martinez MA. Electromyographic studies in abdominal exercises: a literature synthesis. J Manip Physiol Ther 2009; 32: 232e244.
- Son DB, Lee KB, Hwang BY. The effects of whole-body vibration on the gross motor function, balance, and gait of children with cerebral palsy. Neurotherapy 2019; 23(1): 39e46.
- Ibrahim MM, Eid MA, Moawd SA. Effect of whole-body vibration on muscle strength, spasticity, and motor performance in spastic diplegic cerebral palsy children. Egypt J Med Human Genet 2014; 15(2): 173e179.
- Casady RL, Nichols-Larsen DS. The effect of hippotherapy on ten children with cerebral palsy. Pediatr Phys Ther 2004; 16(3): 165e172.
- Sterba JA, Rogers BT, France AP, et al. Horseback riding in children with cerebral palsy: effect on gross motor function. Dev Med Child Neurol 2002; 44: 301e308.
- Haehl V, Giuliani C, Lewis C. Influence of hippotherapy on the kinematics and functional performance of two children with cerebral palsy. Pediatr Phys Ther 1999; 11: 89e101.
- McGibbon NH, Andrade CK, Widener G, et al. Effect of an equine-movement therapy program on gait, energy expenditure, and motor function in children with spastic cerebral palsy: a pilot study. Dev Med Child Neurol 1998; 40: 754e762.
- Cherng RJ, Liao HF, Leung HWC, et al. The effectiveness of therapeutic horseback riding in children with spastic cerebral palsy. Adapt Phys Act Q 2004; 21: 101e119.
- Russell DJ, Rosenbaum PL, Avery LM, et al. Gross motor function measure (GMFM-66 & GMFM-88) user’s manual. Hamilton: Mac Keith Press; 2002. pp. 18e21.
- Bodkin AW, Robinson C, Perales FP. Reliability and validity of the gross motor function classification system for cerebral palsy. Pediatr Phys Ther 2003; 15: 247e252.
- Casady RL, Nichols-Larsen DS. The effect of hippotherapy on ten children with cerebral palsy. Pediatr Phys Ther 2004; 16: 165e172. Abdominal thickness with diplegia 7 Please cite this article as: Ali MS, Awad AS, Comparison of the efficacy of two interventions in ameliorating abdominal thickness and sitting function in children with diplegia, Journal of Taibah University Medical Sciences, https://doi.org/10.1016/j.jtumed.2022.01.011
- Sterba JA. Does horseback riding therapy or therapist directed hippotherapy rehabilitate children with cerebral palsy? Dev Med Child Neurol 2007; 49: 68e73.
- Casady RL, Nichols-Larsen DS. The effect of hippotherapy on ten children with cerebral palsy. Pediatr Phys Ther 2004; 16: 165e172.
- Davis E, Davies B, Wolfe R, Raadsveld R, Heine B, Thomason P, et al. A randomized controlled trial of the impact of therapeutic horse riding on the quality of life, health, and function of children with cerebral palsy. Dev Med Child Neurol 2009; 51: 111e119.
- Kang KY, Song BH. Effects of horseback riding simulation machine training on gross motor function for the children with cerebral palsy. J Korea Cont Assoc 2010; 10: 268e284.
- Liptak GS. Complementary and alternative therapies for cerebral palsy. Ment Retard Dev Disabil Res Rev 2005; 11: 156e163.
- Hodges PW, Richardson CA. Contraction of the abdominal muscles associated with movement of the lower limb. Phys Ther 1997; 77: 132e142. discussion 142e144.
- Hides JA, Richardson CA, Jull GA. Multifidus muscle recovery is not automatic after resolution of acute, first-episode low back pain. Spine 1996; 21: 2763e2769.
- Lee J, Yun C. Effects of hippotherapy on the thickness of deep abdominal muscles and activity of daily living in children with intellectual disabilities. J Phys Ther Sci 2017; 29: 779e782.