Wprowadzenie
Ból rzepkowo-udowy (PFP – patellofemoral pain) to powszechny w praktyce klinicznej i często długo utrzymujący się problem mięśniowo-szkieletowy3. Pacjenci z PFP uskarżają się na obniżoną jakość życia związaną z kolanem i zdrowiem ogólnym w porównaniu z osobami bez bólu oraz normami populacyjnymi10. Ból ten odpowiada za 11-17% wszystkich wizyt w placówkach lecznictwa ogólnego związanych z bólem kolana i występuje częściej u aktywnych młodych osób dorosłych, kobiet i sportowców wyczynowych9,16,69. Do 40% pacjentów z PFP wciąż doświadcza objawów ze strony kolana podczas kontroli po sześciu latach31,38.
Diagnozę PFP stawia się zgodnie z kryteriami klinicznymi, czyli w przypadku obecności bólu w okolicy lub z tyłu rzepki, nasilającego się przy co najmniej jednej czynności obciążającej staw rzepkowo-udowy, na przykład przy kucaniu, chodzeniu po schodach, truchtaniu, bieganiu lub podskakiwaniu15. Na niekorzystne rokowanie przy PFP wskazuje szereg czynników prognostycznych, między innymi wyższy wynik bólu w wizualnej skali analogowej (VAS – visual analogue scale), niższy wynik kwestionariusza przedniego bólu kolana (AKPS – Anterior Knee Pain Scale), obustronne występowanie objawów oraz utrzymywanie się objawów przez ponad cztery miesiące13,40.
Preferowane podejście terapeutyczne to zachowawcza strategia multimodalna16. Kluczową rolę w takich strategiach odgrywa terapia ćwiczeniowa12,15,38, skupiająca się na wzmacnianiu mięśni czworogłowych i bioder18,19,49. Ogólne współczynniki sukcesu takich multimodalnych strategii terapeutycznych podczas kontroli po dwunastu miesiącach są zachęcające, ale dalekie od optymalnych w porównaniu z placebo55. Ogólnie dane odnośnie do zastosowania innych pomocniczych form leczenia u pacjentów z PFP, takich jak manualne techniki tkanek miękkich i rozciąganie w celu poprawienia elastyczności tkanek miękkich, są niepewne12,38. Dowody na krótkoterminową skuteczność takich terapii pomocniczych są sprzeczne i o różnej jakości naukowej33,39,66,67.
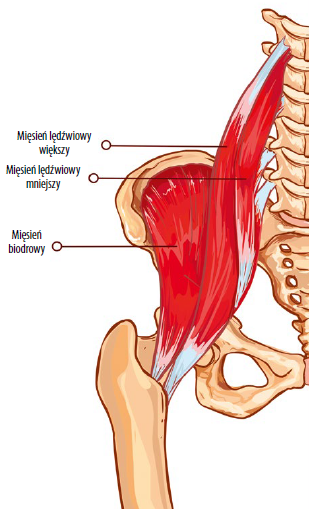
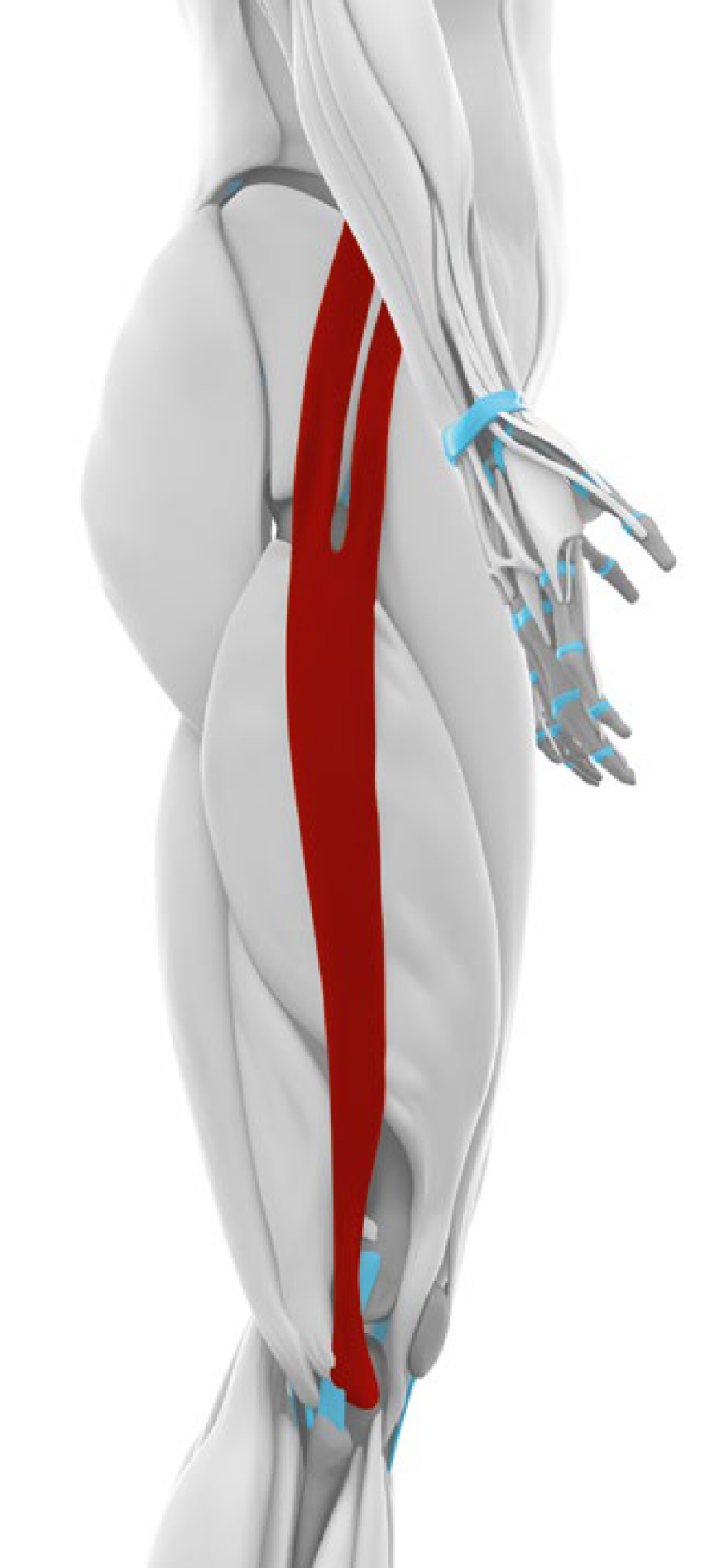
Jednakże zmniejszona elastyczność tkanek miękkich może negatywnie wpływać na kinematykę stawu rzepkowo-udowego53. U pacjentów z PFP mięsień czworogłowy uda i mięsień biodrowo-lędźwiowy są bardziej napięte niż u osób zdrowych47,50, a dowody z prospektywnego badania kohortowego sugerują, że napięcie mięśnia czworogłowego uda może stanowić czynnik ryzyka wystąpienia PFP74. Co więcej, zwiększone napięcie pasma biodrowo-piszczelowego wpływa na pozycję i mobilność rzepki25,30,36,42,68. U pacjentów z PFP występuje większe napięcie pasma biodrowo-piszczelowego niż u osób zdrowych28. Zmniejszona elastyczność tkanki miękkiej może także wpływać na homeostazę tkanek stawu rzepkowo-udowego. Opisano szereg zmian w troczku przyśrodkowym i bocznym (np. neowaskularyzacja, nadmierne unerwienie i zgrubienie) oraz w tkance kostnej rzepki (np. zwiększone ciśnienie śródkostne i zmniejszony tętniczy przepływ krwi w rzepce)20,37,43,45,57, 59. W zmianach tych może pośredniczyć zmniejszona elastyczność tkanek miękkich w wyniku zmian strukturalnych i zapalnych w długotrwałym PFP1,76.
Proponowano różne metody oceny elastyczności tkanek miękkich u pacjentów z PFP41,46,49,74. Wszystkie te metody (np. test Obera oceniający długość pasma biodrowo-piszczelowego) oceniają poszczególne struktury tkanek miękkich w izolacji28.
Niedawno Tak i wsp. opracowali nowy test kliniczny mierzący zakres ruchu kończyn dolnych (LLROM – lower limb range of motion) u pacjentów z bólem pachwiny66. Testowali oni elastyczność tkanki miękkiej łączącej przyległe segmenty ciała w sposób bardziej trójwymiarowy, a nie w izolowanych kierunkach ruchu pojedynczych stawów. Coraz częściej docenia się ten sposób patrzenia na biomechanikę organizmu, na przykład u pacjentów w pozycji rotacji tułowia ocenia się napięcie całego łańcucha kinetycznego17,73.
Autorzy niniejszego badania opracowali zaś podejście dwuetapowe polegające na
- ocenie LLROM i przyporządkowaniu pacjentów z PFP do jednej z czterech podgrup oraz
- wybraniu i zastosowaniu interwencji ukierunkowanej na LLROM.
Badanie niniejsze ocenia krótkoterminową skuteczność interwencji ukierunkowanej na LLROM odnośnie do bólu i niepełnosprawności pacjentów z PFP.
Metody
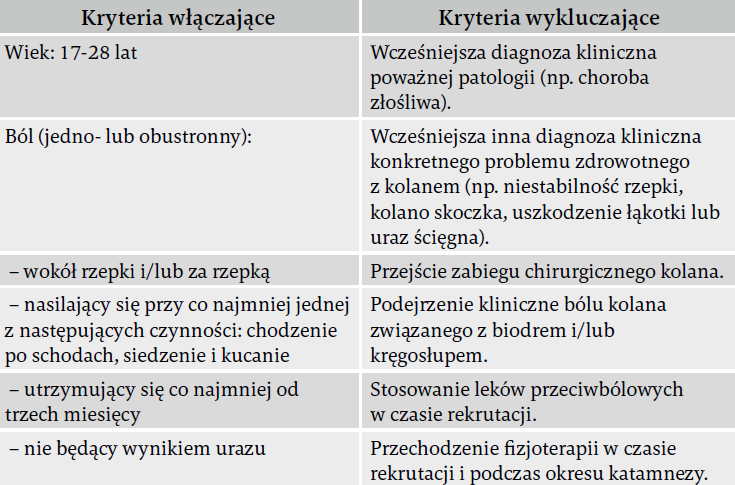
Uczestników rekrutowano spośród słuchaczy programu edukacyjnego nauczycieli wychowania fizycznego HAN University of Applied Sciences (Niderlandy). Kryteria włączające i wykluczające przedstawia tabela 1.
Rekrutację przeprowadziła fizjoterapeutka z pięcioletnim doświadczeniem w leczeniu (praktyka kliniczna) mięśniowo-szkieletowych problemów zdrowotnych. Do badania zakwalifikowano osiem osób (5 kobiet i 3 mężczyzn) średnio w wieku 19 lat. Średnia indeksu masy ciała uczestników wynosiła 22,5 kg/m2, a ich aktywność sportowa prowadzona była przeciętnie przez 12 godzin w tygodniu. Objawy utrzymywały się u nich średnio od 17 miesięcy. U trzech osób objawy występowały obustronnie. Wszyscy uczestnicy korzystali wcześniej z terapii ćwiczeniowej w celu uśmierzenia objawów PFP – bez rezultatów.
Projekt badania
Badanie niniejsze ma charakter randomizowanego niejednoczesnego badania pojedynczych przypadków o różnych punktach wyjściowych (MBD – multiple baseline design)8. Uczestników losowo przydzielono do jednej z faz wyjściowych. Zastosowanie różnych punktów wyjściowych w badaniu typu pojedynczych przypadków zwiększa wiarygodność wewnętrzną badania2,8,34,46. Powtarzane pomiary przeprowadzano podczas fazy wyjściowej (faza A), fazy interwencji (faza B) i fazy pointerwencyjnej (faza A’). Faza wyjściowa niejednoczesnego badania typu MBD ma różny czas trwania, co zwiększa wykonalność badania w zależności od dostępności uczestników. Całkowity czas trwania wszystkich trzech faz wyniósł osiem tygodni. Dla wszystkich uczestników okres interwencji wynosił dwa tygodnie, a czas trwania fazy wyjściowej i fazy pointerwencyjnej różniły się nieco dla poszczególnych uczestników.
mięsień biodrowo-lędźwiowy
Faza wyjściowa służyła jako stan kontrolny, dlatego porównano ją z fazą interwencji i pointerwencyjną. Podczas okresu badania uczestników poddawano pomiarom dwa razy w tygodniu, w wyniku czego otrzymano dwanaście pomiarów podczas fazy wyjściowej i fazy pointerwencyjnej oraz cztery pomiary podczas fazy interwencji. W badaniach typu MDB zaleca się udział co najmniej trojga uczestników. Do ustalenia, że badanie dostarcza umiarkowane dowody, wystarczające jest trzykrotne wykazanie występowania wpływu na jedną z podstawowych miar wyniku34,52.
Miary wyniku
Kwestionariusz bólu przedniego przedziału kolana (AKPS – Anterior Knee Pain Scale) to 13-elementowy kwestionariusz wypełniany przez pacjenta, mierzący ból i niepełnosprawność23. Na poszczególne pytania dostępne jest od 3 do 5 odpowiedzi. Pacjent przyznaje każdej odpowiedzi od 0 do 10 punktów. Całościowy wynik mieści się w skali od 0 do 100, gdzie 100 oznacza brak problemów, a 0 wskazuje na występowanie maksymalnych możliwych problemów z kolanem35.
Skala dolegliwości zgłaszanych przez pacjenta (PSCS – Patient- -Specific Complaints Scale) to kwestionariusz oceny problemów napotykanych przez pacjenta podczas czynności życia codziennego oraz stopnia, w jakim czynności te zaburzane są przez dolegliwości fizyczne5. Pacjent wybiera trzy często wykonywane czynności życia codziennego (PSCS 1-3), które są dla niego ważne i są zakłócane przez dolegliwości fizyczne. Następnie pacjent ocenia stopień niepełnosprawności przy każdej aktywności w skali od 0 (brak niepełnosprawności) do 10 (maksymalna niepełnosprawność). Skala PSCS, stanowiąca wysoko zindywidualizowane narzędzie do pomiaru wyniku zgłaszanego przez pacjenta, uważana jest za właściwe narzędzie badania aktywnej populacji, ponieważ inne pomiary wyniku zgłaszane przez pacjenta, takie jak AKPS, mogą czasem pomijać istotne dla pacjenta problemy48. Jak dotąd nie przebadano wiarygodności i rzetelności PSCS u pacjentów z PFP65. Pomiary przy pomocy AKPS i PSCS przeprowadzano dwa razy w tygodniu we wszystkich fazach badania, co dało w sumie 16 pomiarów.
Interwencja
Interwencja składała się z dwóch etapów: pierwszym była ocena LLROM i przydzielenie uczestnika do jednej z czterech podgrup, a drugim było dobranie i zastosowanie interwencji ukierunkowanej na LLROM.
Krok 1: ocena LLROM
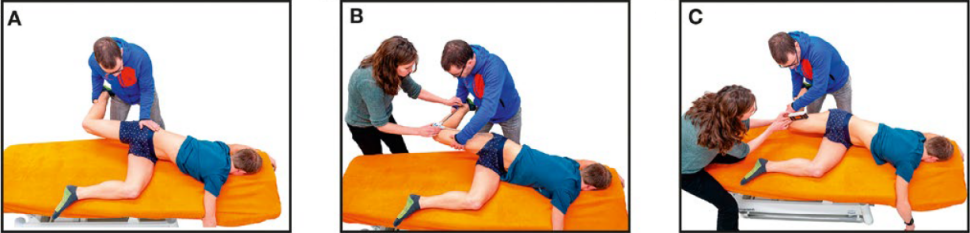
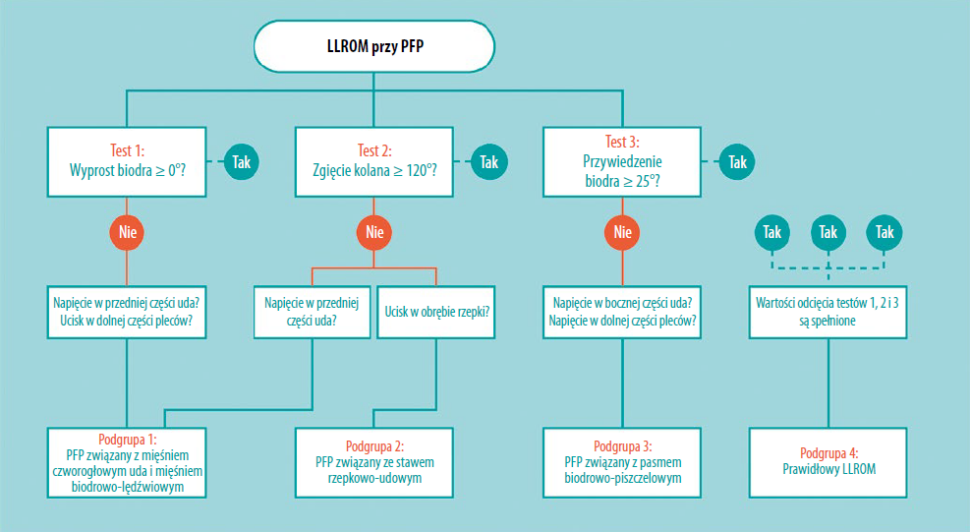
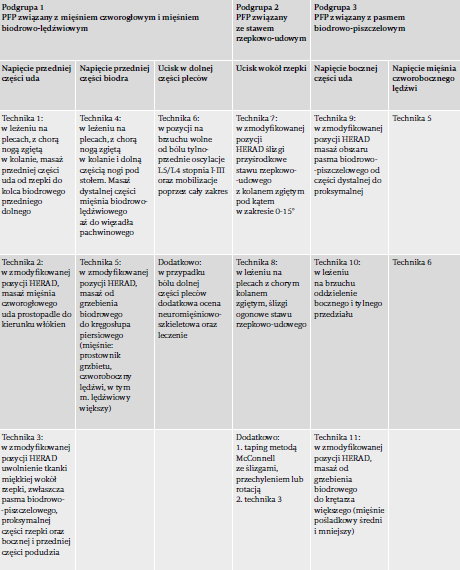
W oparciu o test HERAD (Hip Extension Rotation ab/aDduction test – test wyprostu, rotacji, odwiedzenia i przywiedzenia biodra)66 autorzy badania opracowali zmodyfikowaną procedurę oceny LLROM u pacjentów z PFP. U uczestników, po przyjęciu przez nich pozycji boczno-leżącej, oceniano wykonywanie trzech różnych ruchów biernych (wyprost biodra, zgięcie kolana i przywiedzenie biodra). Jeśli uczestnik doświadczał napięcia lub bólu, zapisywano zakres ruchu każdego z tych ruchów. Stopień wyprostu biodra (test 1) oceniano wizualnie. Stopień zgięcia kolana (test 2) oceniano przy pomocy goniometru z wykorzystaniem znaczników umieszczonych na krętarzu, nadkłykciu i kostce bocznej. Stopień przywiedzenia biodra (test 3) oceniano przy pomocy cyfrowego inklinometru, umieszczając go 10 cm proksymalnie od znacznika na nadkłykciu bocznym. Oprócz stopni mierzonych w testach 1-3 odnotowywano także napięcie lub ból zgłaszane podczas testów przez pacjenta (ryc. 1).
- podgrupa 1: PFP związany z mięśniem czworogłowym i biodrowo- lędźwiowym,
- podgrupa 2: PFP związany ze stawem rzepkowo- udowym lub
- podgrupa 3: PFP związany z pasmem biodrowo- piszczelowym.
- Jeśli uczestnicy spełniali warunki odcięcia, przydzielano ich do grupy 4: normalny LLROM (ryc. 2).
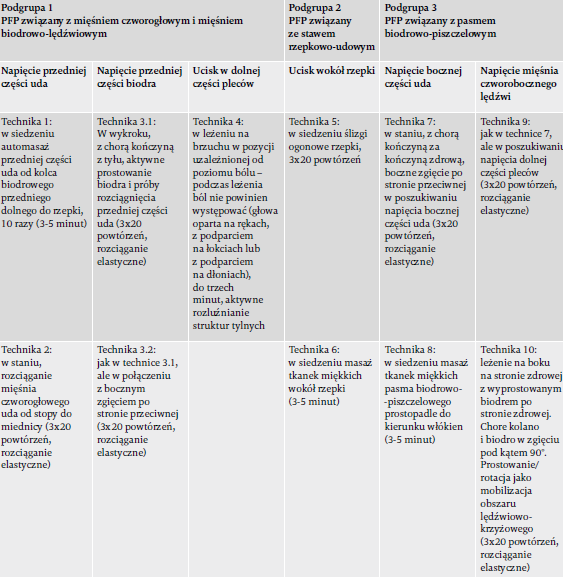
U uczestników z objawami obustronnymi oceniano każde kolano z osobna. Jeśli u danego uczestnika ograniczenia występowały w więcej niż jednym teście, przydzielano go do więcej niż jednej podgrupy. W oparciu o podział na podgrupy i umiejscowienie napięcia lub bólu wybierano interwencję ukierunkowaną na LLROM (tabela 2).
Ponadto uczestnik wykonywał w domu ćwiczenia rozciągające i automasaż odpowiedni dla danej podgrupy oraz umiejscowienia napięcia lub bólu (tabela 3). Kroki 1 i 2 miały miejsce podczas 30-minutowych sesji terapeutycznych. Uczestnicy otrzymywali po dwie sesje terapeutyczne w fazie interwencyjnej i zachęcano ich do kontynuowania zaleconych ćwiczeń w domu podczas tej fazy. Analiza statystyczna wcelu ustalenia stopnia zmiany, jaka zaszła od fazy wyjściowej do fazy pointerwencyjnej, obliczono wielkość efektu. Ogólnie wielkość efektu na poziomie 0,2 uważana jest za małą, na poziomie 0,5 za średnią, a na poziomie 0,8 za dużą11,26.
miękkich wystarczają 2-3 różne techniki.
Wyniki
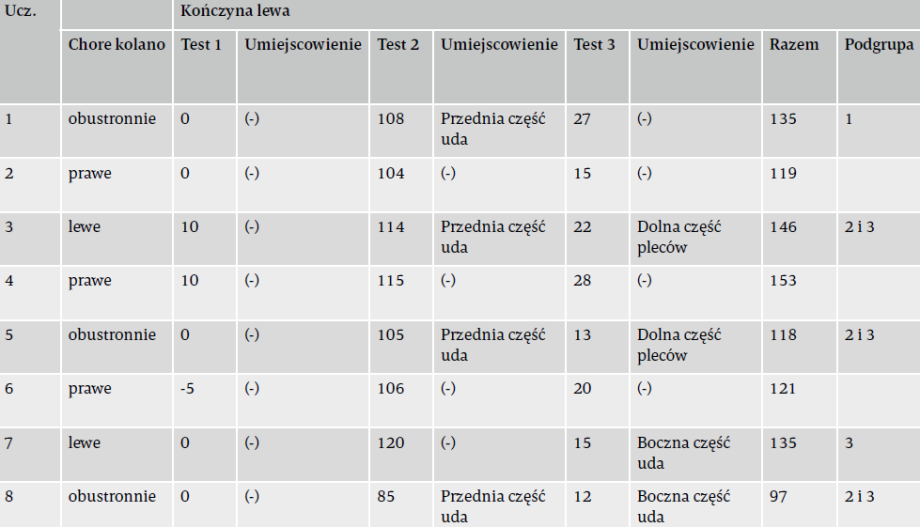
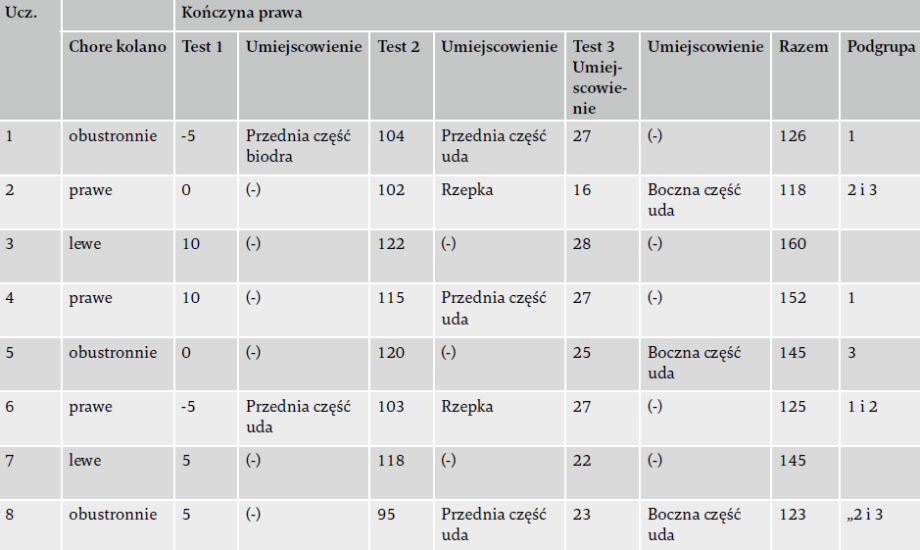
Średnie wyniki AKPS w fazie wyjściowej u wszystkich ośmiu uczestników wynosiły 80 punktów. W fazie interwencji wszyscy uczestnicy odbyli po dwie sesje terapeutyczne według dwuetapowego podejścia, obejmującego (1) przydzielenie do jednej z czterech podgrup oraz (2) dobranie i zastosowanie interwencji ukierunkowanej na LLROM. Wyniki oceny LLROM oraz odpowiednie podgrupy przedstawia tabela 4. Pięć kolan spełniało kryteria tylko jednej podgrupy. Sześć kolan spełniało kryteria połączenia dwóch podgrup, przy czym jedno mieściło się w podgrupach 1 i 2, a pięć w podgrupach 2 i 3.
część uda” – napięcie w obszarze mięśnia czworogłowego uda; „Przednia część biodra” – napięcie w obszarze mięśnia biodrowo-
-lędźwiowego; „Rzepka” – ucisk w okolicy rzepki; „Boczna część uda” – napięcie w obszarze pasma biodrowo-piszczelowego
oraz „Dolna część pleców” – napięcie w obszarze dolnej części pleców”); wyniki testów 1-3 podane są w stopniach; ograniczenia
o znaczeniu klinicznym zaznaczone są pogrubioną czcionką.
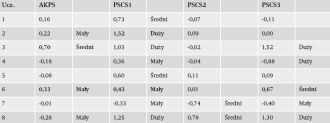
Wielkości efektu osiągniętych wyników przedstawia tabela 5. U uczestników 3 i 6 pojawił się odpowiednio średni i mały, ale znaczący statystycznie efekt odnośnie do wyniku AKPS. U uczestnika 2 widoczny był duży i statystycznie znaczący wpływ na PSCS1. U uczestnika 3 zaobserwowano duży, ale statystycznie nieznaczący korzystny wpływ na PSCS1 oraz statystycznie znaczący korzystny wpływ na PSCS3. Jedynie u uczestnika 4 zaobserwowano duży niekorzystny, choć statystycznie nieznaczący wpływ na PSCS3. U uczestnika 6 uwidocznił się mały i średni statystycznie znaczący korzystny wpływ odpowiednio na PSCS1 i PSCS3. U uczestnika 8 wystąpił duży, ale nieznaczący statystycznie wpływ na PSCS1 i PSCS3.
Omówienie
W badaniu niniejszym sprawdzono krótkoterminową skuteczność interwencji ukierunkowanej na LLROM odnośnie do bólu i niepełnosprawności u pacjentów z PFP. U trojga uczestników zaobserwowano statystycznie znaczącą poprawę (wielkości od małej do dużej) w co najmniej jednej mierze wyniku. U dwojga uczestników uwidoczniła się duża, ale statycznie nieznacząca poprawa PSCS. Wyniki te stanowią umiarkowane dowody krótkoterminowej skuteczności w próbie pacjentów z PFP, u których występował szereg czynników prognozujących niekorzystny wynik. Ustalenia te są w zgodzie z wcześniejszymi badaniami nad skutecznością rozciągania mięśnia czworogłowego33,39 i wpisują się w patoanatomiczną strukturę PFP, która sugeruje, że zmniejszona elastyczność tkanek miękkich przyczynia się do patogenezy PFP53. Niedawno pozyskane dowody na temat czynników wpływających na mechaniczną sztywność tkanek miękkich (np. długo utrzymujący się ból, sieciowanie i kurczliwość komórkowa) oraz na temat ewentualnych zmian strukturalnych i zapalnych w podostrej i przewlekłej fazie dolegliwości mięśniowo-szkieletowych wymagają bardziej kompleksowej oceny zmniejszonej elastyczności tkanek miękkich76.
Niejasne jest, dlaczego u pozostałych uczestników nie zaobserwowano statystycznie znaczącej poprawy podczas okresu badania, choć u pacjenta 4 i 8 uwidoczniły się duże, ale nieznaczące statystycznie korzystne zmiany miar wyniku. Z powodów finansowych i praktycznych faza interwencji składała się tylko z dwóch sesji trwających po 30 minut. W trakcie tych sesji przeprowadzane były także pomiary LLROM. Dlatego też czas leczenia mógł być zbyt krótki, zwłaszcza dla uczestników z objawami obustronnymi (uczestnik 1, 5 i 8). Uczestników zachęcano do wykonywania wybranych ćwiczeń w domu, ale stosowanie się do tego zalecenia nie było kontrolowane. Niestosowanie się do zaleceń stanowi czynnik modyfikujący sukces terapeutyczny u pacjentów z PFP55. W przyszłych badaniach wskazane byłoby zwiększenie czasu trwania i liczby sesji terapeutycznych oraz ocenianie stosowania się do zaleceń wykonywania ćwiczeń domowych. Ponadto nieznany jest rozmiar minimalnej klinicznie istotnej zmiany do bólu i niepełnosprawności u pacjentów z PFP. U trojga uczestników zaobserwowano statystycznie znaczącą poprawę (wielkości od małej do dużej) w co najmniej jednej mierze wyniku. U dwojga uczestników uwidoczniła się duża, ale statycznie nieznacząca poprawa PSCS. Wyniki te stanowią umiarkowane dowody krótkoterminowej skuteczności w próbie pacjentów z PFP, u których występował szereg czynników prognozujących niekorzystny wynik.
Zgodnie z dwuetapowym podejściem do oceniania LLROM na początku okresu interwencji sklasyfikowano ośmiu jego uczestników. Żaden z nich nie znalazł się w podgrupie 4 – „LLROM w normie”. Może to wynikać z niewielkiego rozmiaru próby (11 kolan z bólem), z wybranych wartości odcięcia trzech pozycji testowych oraz z większej roli zmniejszonej elastyczności tkanki miękkiej u pacjentów z PFP podczas testowania w łańcuchu kinetycznym.
Zastosowana tutaj klasyfikacja LLROM oparta jest na pracy klinicznej z pacjentami z PFP oraz na niedawno pozyskanych informacjach na temat pacjentów z bólem pachwiny66. Podejmowano już próby podziału pacjentów z PFP na podgrupy19,33,60,62. Zastosowana w niniejszym badaniu strategia oceny skupia się jedynie na LLROM i jest do pewnego stopnia porównywalna z podgrupą „słabość i napięcie”61, choć w tamtym badaniu nie uwzględniano pasma biodrowo-piszczelowego.
Niniejsze badanie ma pewne ograniczenia. Jego autorzy określili wartości odcięcia wyników trzech testów w oparciu o własne obserwacje kliniczne. Są oni świadomi braku danych referencyjnych dla zdrowych osób dorosłych, choć sugerowane wartości odcięcia wydają się wiarygodne, jeśli porówna się je z wynikami badań oceniających elastyczność tkanki miękkiej u pacjentów z PFP i zdrowych osób dorosłych28,47,51.
Część interwencji zastosowanych w niniejszym badaniu znajduje oparcie w dowodach naukowych21,44,58. Ogólnie autorzy badania są zdania, że konkretne interwencje opisane w tabeli 2 i 3 są przydatne w praktyce klinicznej, niezbędne są jednak dalsze badania w celu określenia najskuteczniejszych technik. Niniejsze badanie jest „niejednoczesnym” badaniem typu MBD. Ten rodzaj projektu jest odpowiedni do oceniania skuteczności przy niewielkiej liczbie pacjentów2,6,7,22.24,32. Innym ograniczeniem niniejszego badania może być nadmierne obycie uczestników z narzędziami oceny. Na przykład jeśli chodzi o kwestionariusz AKPS, stosowany do cotygodniowej oceny bólu i niepełnosprawności, był on tutaj wypełniany przez uczestników dwa razy w tygodniu, w wyniku czego na ich odpowiedzi mogły wpływać pamiętane jeszcze odpowiedzi wcześniejsze. Ograniczenie to wymieniane jest także w innych publikacjach typu MBD26,27.
Wnioski
Badanie niniejsze dostarcza umiarkowanych dowodów na to, że interwencja ukierunkowana na zakres ruchu kończyn dolnych u pacjentów z bólem rzepkowo-udowym zmniejsza ból i niepełnosprawność w perspektywie krótkoterminowej. Ustalenie to może zwiększać możliwości leczenia i poprawiać ogólny sukces terapeutyczny. Wymagane są dalsze badania prospektywne w celu oszacowania długoterminowej skuteczności tej terapii pomocniczej.
Źródło: Journal of Bodywork & Movement Therapies. 2021; 26: 300-308 ©2020 The Authors. Adaptacja: Katarzyna Bogiel Na podstawie licencji CC BY (http://creativecommons.org/ licenses/by/4.0/)
- Arnoldi, C.C., 1991. Patellar pain. Acta Orthop. Scand. Suppl. 1e29.
- Backman, C., Harris, S., Chrisholm, J., Monette, A., 1997. Single-subject research in rehabilitation: a review of studies using AB, withdrawal, multiple baseline, and alternating treatments designs. Arch. Phys. Med. Rehabil. 78, 1145e1153.
- Barton, C.J., Crossley, K.M., 2016. Sharing decision-making between patient and clinician: the next step in evidence-based practice for patellofemoral pain? Br. J. Sports Med. 50, 833e834. https://doi.org/10.1136/bjsports-2015-095607.
- Bennell, K., Bartam, S., Crossley, K., Green, S., 2000. Outcome measures in patellofemoral pain syndrome: test retest reliability and inter-relationships. Phys. Ther. Sport 1, 32e41. https://doi. org/10.1054/ptsp.2000.0009.
- Beurskens, A.J.H.M., de Vet, H.C.W., Koke, A.J., Lindeman, E., van der Heijden, G.J., Regtop, W., Knipschild, P.G., 1999. A patient-specific approach for measuring functional status in low back pain. J. Manip. Physiol. Ther. 22, 144e148.
- Biglan, A., Ary, D., Wagenaar, A.C., 2000. The value of interrupted time-series experiments for community intervention research. Prev. Sci. 1, 31e49.
- Carr, J.E., 2005. Recommendations for reporting multiple-baseline designs across participants. Behav. Interv. 20, 219e224. https://doi.org/10.1002/bin.191.
- Christ, T.T., 2007. Experimental control and threats to internal validity of concurrent and nonconcurrent multiple baseline designs. Psychol. Sch. 44, 451e459. https://doi.org/10.1002/pits.20237.
- Clarsen, B., Krosshaug, T., Bahr, R., 2010. Overuse injuries in professional road cyclists. Am. J. Sports Med. 38, 2494e2501. https://doi.org/10.1177/0363546510376816.
- Coburn, S.L., Barton, C.J., Filbay, S.R., Hart, H.F., Rathleff, M.S., Crossley, K.M., 2018. Quality of life in individuals with patellofemoral pain: a systematic review including meta-analysis. Phys. Ther. Sport 33, 96e108. https://doi.org/10.1016/j. ptsp.2018.06.006.
- Cohen, J., 1988. Statistical Power Analysis for the Behavioral Sciences, second ed. Lawrence Erlbaum Associates, Hillsdale, NJ.
- Collins, N.J., Barton, C.J., van Middelkoop, M., Callaghan, M.J., Rathleff, M.S., Vicenzino, B.T., Davis, I.S., Powers, C.M., Macri, E.M., Hart, H.F., de Oliveira Silva, D., Crossley, K.M., 2018. 2018 Consensus statement on exercise therapy and physical interventions (orthoses, taping and manual therapy) to treat patellofemoral pain: recommendations from the 5th International Patellofemoral Pain Research Retreat. Br. J. Sports Med. 52 (18), 1170e1178. https://doi.org/10.1136/bjsports-2018-099397. Gold Coast, Australia, 2017.
- Collins, N.J., Bierma-Zeinstra, S.M.A., Crossley, K.M., van Linschoten, R.L., Vicenzino, B., van Middelkoop, M., 2013. Prognostic factors for patellofemoral pain: a multicentre observational analysis. Br. J. Sports Med. 47, 227e233. https://doi.org/10.1136/ bjsports-2012-091696.
- Crossley, K.M., Bennell, K.L., Cowan, S.M., Green, S., 2004. Analysis of outcome measures for persons with patellofemoral pain: which are reliable and valid? Arch. Phys. Med. Rehabil. 85, 815e822. https://doi.org/10.1016/S0003-9993(03) 00613-0.
- Crossley, K.M., Stefanik, J.J., Selfe, J., Collins, N.J., Davis, I.S., Powers, C.M., McConnell, J., Vicenzino, B., Bazett-Jones, D.M., Esculier, J.-F., Morrissey, D., Callaghan, M.J., 2016a. 2016 Patellofemoral pain consensus statement from the 4th International Patellofemoral Pain Research Retreat, Manchester. Part 1: terminology, definitions, clinical examination, natural history, patellofemoral osteoarthritis and patient-reported outcome m. Br. J. Sports Med. 50, 839e843. https://doi.org/10.1136/ bjsports-2016-096384.
- Crossley, K.M., van Middelkoop, M., Callaghan, M.J., Collins, N.J., Rathleff, M.S., Barton, C.J., 2016b. 2016 Patellofemoral pain consensus statement from the 4th International Patellofemoral Pain Research Retreat, Manchester. Part 2: recommended physical interventions (exercise, taping, bracing, foot orthoses and combined interventions). Br. J. Sports Med. 50, 844e852. https://doi.org/10.1136/bjsports-2016-096268.
- Dischiavi, S.L., Wright, A.A., Hegedus, E.J., Bleakley, C.M., 2019. Rethinking dynamic knee valgus and its relation to knee injury: normal movement requiring control, not avoidance. J. Orthop. Sports Phys. Ther. 49, 216e218. https://doi.org/10.2519/ jospt.2019.0606.
- Dolak, K.L., Silkman, C., McKeon, J.M., Hosey, R.G., Lattermann, C., Uhl, T.L., 2011. Hip strengthening prior to functional exercises reduces pain sooner than quadriceps strengthening in females with patellofemoral pain syndrome: a randomized clinical trial. J. Orthop. Sports Phys. Ther. 41, 560e570. https://doi.org/10.2519/jospt.2011.3499.
- Drew, B.T., Conaghan, P.G., Smith, T.O., Selfe, J., Redmond, A.C., 2017. The effect of targeted treatment on people with patellofemoral pain: a pragmatic, randomised controlled feasibility study. BMC Muscoskel. Disord. 18, 338.
- Dye, S.F., 2005. The pathophysiology of patellofemoral pain: a tissue homeostasis perspective. Clin. Orthop. Relat. Res. 436. Ferron, J., Sentovich, C., 2002. Statistical power of randomization tests used with multiple-baseline designs. J. Exp. Educ. 70, 165e178. https://doi.org/10.1080/00220970209599504.
- Gautschi, R., 2016. Manuelle Triggerpunkt-Therapie, third ed. Thieme, Stuttgart.
- Gottman, J.M., Leiblum, S.R., 1974. How to Do Psychotherapy and How to Evaluate it. Rinehan and Winston, New York.
- Green, A., Liles, C., Rushton, A., Kyte, D.G., 2014. Measurement properties of patientreported outcome measures (PROMS) in Patellofemoral Pain Syndrome: a systematic review. Man. Ther. 19, 517e526. https://doi.org/10.1016/j.math.2014.05.013.
- Hawkins, N.G., Sanson-Fisher, R.W., Shakeshaft, A., D’Este, C., Green, L.W., 2007. The multiple baseline design for evaluating population-based research. Am. J. Prev. Med. 33, 162e168. https://doi.org/10.1016/j.amepre.2007.03.020.
- Herrington, L., Rivett, N., Munro, S., 2006. The relationship between patella position and length of the iliotibial band as assessed using Ober’s test. Man. Ther. 11, 182e186. https://doi.org/10.1016/j.math.2006.06.008.
- Holtgrefe, K., McCloy, C.R.L., 2007. Changes associated with a quota-based approach on a walking program for individuals with fibromyalgia. J. Orthop. Sports Phys. Ther. 37, 717e724. https://doi.org/10.2519/jospt.2007.2607.
- Hoogeboom, T.J., Kwakkenbos, L., Rietveld, L., den Broeder, A.A., de Bie, R.A., van den Ende, C.H.M., 2012. Feasibility and potential effectiveness of a nonpharmacological multidisciplinary care programme for persons with generalised osteoarthritis: a randomised, multiple-baseline single-case study. BMJ Open 2, e001161. https://doi.org/10.1136/bmjopen-2012-001161.
- Hudson, Z., Darthuy, E., 2009. Iliotibial band tightness and patellofemoral pain syndrome: a case-control study. Man. Ther. 14, 147e151.
- Jones, R.R., Weinrott, M.R., Vaught, R.S., 1978. Effects of serial dependency on the agreement between visual and statistical inference. J. Appl. Behav. Anal. 11, 277e283. https://doi.org/10.1901/jaba.1978.11-277.
- Kang, S.Y., Choung, S.D., Park, J.H., Jeon, H.S., Kwon, O.Y., 2014. The relationship between length of the iliotibial band and patellar position in Asians. Knee 21, 1135e1138.
- Kastelein, M., Luijsterburg, P.A.J., Heintjes, E.M., van Middelkoop, M., Verhaar, J.A.N., Koes, B.W., Bierma-Zeinstra, S.M.A., 2015. The 6-year trajectory of nontraumatic knee symptoms (including patellofemoral pain) in adolescents and young adults in general practice: a study of clinical predictors. Br. J. Sports Med. 49, 400e405. https://doi.org/10.1136/bjsports-2014-093557.
- Kazdin, A.E., 1982. Single-Case Research Designs. Methods for Clinical and Applied Settings. Oxford University Press Inc, New York.
- Keays, S.L., Mason, M., Newcombe, P.A., 2015. Individualized physiotherapy in the treatment of patellofemoral pain. Physiother. Res. Int. 20, 22e36. https://doi.org/10.1002/pri.1593.
- Kratochwill, T.R., Hitchcock, J.H., Horner, R.H., Levin, J.R., Odom, S.L., Rindskopf, D.M., Shadish, W.R., 2012. Single-case intervention research design standards. Remedial Special Educ. 34, 26e38. https://doi.org/10.1177/0741932512452794.
- Kujala, U.M., Jaakkola, L.H., Koskinen, S.K., Taimela, S., Hurme, M., Nelimarkka, O., 1993. Scoring of patellofemoral disorders. Arthroscopy 9, 159e163. https://doi.org/10.1016/S0749-8063(05)80366-4.
- Kwak, S.D., Ahmad, C.S., Gardner, T.R., Grelsamer, R.P., Henry, J.H., Blankevoort, L., Ateshian, G.A., Mow, V.C., 2000. Hamstrings and iliotibial band forces affect knee kinematics and contact pattern. J. Orthop. Res. 18, 101e108. https://doi.org/10.1002/jor.1100180115.
- Lack, S., Anthony, L., Noake, J., Brennan, K., Zhang, B., Morrissey, D., 2018a. Medial and lateral patellofemoral joint retinaculum thickness in people with patellofemoral pain: a case-control study. J. Ultrasound Med. 38 (6), 1483e1490. https://doi.org/10.1002/jum.14828, 0.
- Lack, S., Neal, B., De Oliveira Silva, D., Barton, C., 2018b. How to manage patellofemoral pain - understanding the multifactorial nature and treatment options. Phys. Ther. Sport 32, 155e166. https://doi.org/10.1016/j.ptsp.2018.04.010.
- Mason, M., Keays, S.L., Newcombe, P.A., 2011. The effect of taping, quadriceps strengthening and stretching prescribed separately or combined on patellofemoral pain. Physiother. Res. Int. 16, 109e119. 10.1002/pri.486.
- Matthews, M., Rathleff, M.S., Claus, A., McPoil, T., Nee, R., Crossley, K., Vicenzino, B., 2017. Can we predict the outcome for people with patellofemoral pain? A systematic review on prognostic factors and treatment effect modifiers. Br. J. Sports Med. 51, 1650. 10.1136/bjsports-2016-096545.
- Melchione, W.E., Sullivan, M.S., 1993. Reliability of measurements obtained by use of an instrument designed to indirectly measure iliotibial band length. J. Orthop. Sports Phys. Ther. 18, 511e515. https://doi.org/10.2519/jospt.1993.18.3.511.
- Merican, A.M., Amis, A.A., 2009. Iliotibial band tension affects patellofemoral and tibiofemoral kinematics. J. Biomech. 42, 1539e1546. https://doi.org/10.1016/j.jbiomech.2009.03.041.
- Miltner, O., Siebert, C.H., Schneider, U., 2003. Patellabeschwerden: hypertensionssyndrom der Patella. Sport. Orthop. Traumatol. Sport. - Sport. 19, 25e29. https://doi.org/10.1078/0949-328X-00110.
- Myers, T., 2013. Anatomy Trains. Elsevier Health Science.
- Näslund, J., Walden, M., Lindberg, L.G., 2007. Decreased pulsatile blood flow in the patella in patellofemoral pain syndrome. Am. J. Sports Med. 35, 1668e1673.
- Nourbakhsh, M., Ottenbacher, K., 1994. The statistical analysis of single-subject data: a comparative examination. Phys. Ther. 74, 768e776.
- Papadopoulos, K., Noyes, J., Jones, J.G., Thom, J.M., Stasinopoulos, D., 2014. Clinical tests for differentiating between patients with and without patellofemoral pain syndrome. Hong Kong Physiother. J. 32, 35e43. https://doi.org/10.1016/j.hkpj.2013.11.002.
- Patrick, D.L., Burke, L.B., Powers, J.H., Scott, J.A., Rock, E.P., Dawisha, S., O’Neill, R., Kennedy, D.L., 2007. Patient-reported outcomes to support medical product labeling claims: FDA perspective. Value Health 10, S125eS137. https://doi.org/10.1111/j.1524-4733.2007.00275.x.
- Peters, J.S.J., Tyson, N.L., 2013. Proximal exercises are effective in treating patellofemoral pain syndrome: a systematic review. Int. J. Sports Phys. Ther. 8, 689e700.
- Piva, S.R., Fitzgerald, K., Irrgang, J.J., Jones, S., Hando, B.R., Browder, D.A., Childs, J.D., 2006. Reliability of measures of impairments associated with patellofemoral pain syndrome. BMC Muscoskel. Disord. 7, 33. https://doi.org/10.1186/1471-2474-7-33.
- Piva, S.R., Goodnite, E.A., Childs, J.D., 2005. Strength around the hip and flexibility of soft tissues in individuals with and without patellofemoral pain syndrome. J. Orthop. Sports Phys. Ther. 35, 793e801. https://doi.org/10.2519/jospt.2005.35.12.793.
- Portney, L.G., Watkins, M.P., 2015. In: Foundations of Clinical Research - Applications to Practice, third ed. F.A. Davis Company, Philadelphia.
- Powers, C.M., Witvrouw, E., Davis, I.S., Crossley, K.M., 2017. Evidence-based framework for a pathomechanical model of patellofemoral pain: 2017 patellofemoral pain consensus statement from the 4th International Patellofemoral Pain Research Retreat, Manchester, UK: part 3. Br. J. Sports Med. 51, 1713.
- Rathleff, M.S., 2016. Patellofemoral pain during adolescence: much more prevalent than appreciated. Br. J. Sports Med. 50, 831e832. https://doi.org/10.1136/bjsports-2016-096328.
- Rathleff, M.S., Roos, E.M., Olesen, J.L., Rasmussen, S., 2015a. Exercise during school hours when added to patient education improves outcome for 2 years in adolescent patellofemoral pain: a cluster randomised trial. Br. J. Sports Med. 49, 406. https://doi.org/10.1136/bjsports-2014-093929. LP e 412.
- Rathleff, M.S., Vicenzino, B., Middelkoop, M., Graven-Nielsen, T., van Linschoten, R., H€olmich, P., Thorborg, K., 2015b. Patellofemoral pain in adolescence and adulthood: same same, but different? Sport. Med 45, 1489e1495. https://doi.org/10.1007/s40279-015-0364-1.
- Sanchis-Alfonso, V., 2014. Holistic approach to understanding anterior knee pain. Clinical implications. Knee Surgery, Sport. Traumatol. Arthrosc. 22, 2275e2285.
- Sanchis-Alfonso, V., McConnell, J., Monllau, J.C., Fulkerson, J.P., 2016. Diagnosis and treatment of anterior knee pain. J. ISAKOS Jt. Disord. Orthop. Sport. Med. 1, 161e173. https://doi.org/10.1136/jisakos-2015-000033.
- Schoots, E.J.M., Tak, I.J.R., Veenstra, B.J., Krebbers, Y.M.J., Bax, J.G., 2013. Ultrasound characteristics of the lateral retinaculum in 10 patients with patellofemoral pain syndrome compared to healthy controls. J. Bodyw. Mov. Ther. 17, 523e529. https://doi.org/10.1016/j.jbmt.2013.03.005.
- Selfe, J., Callaghan, M., Witvrouw, E., Richards, J., Dey, M.P., Sutton, C., Dixon, J., Martin, D., Stokes, M., Janssen, J., Ritchie, E., Turner, D., 2013. Targeted interventions for patellofemoral pain syndrome (TIPPS): classification of clinical subgroups. BMJ Open 3. https://doi.org/10.1136/bmjopen-2013-003795.
- Selfe, J., Janssen, J., Callaghan, M., Witvrouw, E., Sutton, C., Richards, J., Stokes, M., Martin, D., Dixon, J., Hogarth, R., Baltzopoulos, V., Ritchie, E., Arden, N., Dey, P., 2016. Are there three main subgroups within the patellofemoral pain population? A detailed characterisation study of 127 patients to help develop targeted intervention (TIPPs). Br. J. Sports Med. 50, 873e880. https://doi.org/10.1136/bjsports-2015-094792.
- Selhorst, M., Rice,W., Degenhart, T., Jackowski, M., Tatman, M., 2015. Evaluation of a treatment algorithm for patients with patellofemoral pain syndrome: a pilot study. Int. J. Sports Phys. Ther. 10, 178e188.
- Smith, B.E., Selfe, J., Thacker, D., Hendrick, P., Bateman, M., Moffatt, F., Rathleff, M.S., Smith, T.O., Logan, P., 2018. Incidence and prevalence of patellofemoral pain: a systematic review and meta-analysis. PloS One 13, e0190892. https://doi.org/10.1371/journal.pone.0190892.
- Smith, J.D., 2012. Single-case experimental designs: a systematic review of published research and current standards. Psychol. Methods 17. https://doi.org/10.1037/a0029312.
- Stevens, A., Beurskens, A., K€oke, A., Weijden, T. van der, 2013. The use of patientspecific measurement instruments in the process of goal-setting: a systematic review of available instruments and their feasibility. Clin. Rehabil. 27, 1005e1019. https://doi.org/10.1177/0269215513490178.
- Tak, I., Langhout, R., Groters, S., Weir, A., Stubbe, J.H., Kerkhoffs, G., 2016. A new clinical test for measurement of lower limb specific range of motion in football players: design, reliability and reference findings in non-injured players and those with long-standing adductor-related groin pain. Phys. Ther. Sport 23, 67e74. https://doi.org/10.1016/j.ptsp.2016.07.007.
- Telles, G., Cristov~ao, D.R., Belache, F.A.T.C., Santos, M.R.A., Almeida, R.S. de, Nogueira, L.A.C., 2016. The effect of adding myofascial techniques to an exercise programme for patients with anterior knee pain. J. Bodyw. Mov. Ther. 20, 844e850. https://doi.org/10.1016/j.jbmt.2016.02.007.
- Terry, G.C., Hughston, J.C., Norwood, L.A., 1986. The anatomy of the iliopatellar band and iliotibial tract. Am. J. Sports Med. 14, 39e45. https://doi.org/10.1177/036354658601400108.
- Thijs, Y., De Clercq, D., Roosen, P., Witvrouw, E., 2008. Gait-related intrinsic risk factors for patellofemoral pain in novice recreational runners. Br. J. Sports Med. 42, 466e471. https://doi.org/10.1136/bjsm.2008.046649.
- Tyler, T.F., Nicholas, S.J., Mullaney, M.J., McHugh, M.P., 2006. The role of hip muscle function in the treatment of patellofemoral pain syndrome. Am. J. Sports Med. 34, 630e636. https://doi.org/10.1177/0363546505281808.
- Ummels, P.E.J., Lenssen, A.F., Barendrecht, M., Beurskens, A.J.H.M., 2015. Reliability of the Dutch translation of the kujala patellofemoral score questionnaire. Physiother. Res. Int. 22, e1649. https://doi.org/10.1002/pri.1649.
- Wampold, B., Worsham, N., 1986. Randomization Tests for Multiple-Baseline Designs. Behavioral Assessment.
- Wilke, J., Krause, F., Vogt, L., Banzer, W., 2016. What is evidence-based about myofascial chains? A systematic review. Arch. Phys. Med. Rehabil. 97, 454e461. https://doi.org/10.1016/j.apmr.2015.07.023.
- Witvrouw, E., Lysens, R., Bellemans, J., Cambier, D., Vanderstraeten, G., 2000. Intrinsic risk factors for the development of anterior knee pain in an athletic population: a two-year prospective study. Am. J. Sports Med. 28, 480e489. https://doi.org/10.1177/03635465000280040701.
- World Medical Association, 2013. World Medical Association Declaration of Helsinki: Ethical principles for medical research involving human subjects. J. Am. Med. Assoc. 310, 2191e2194.
- Zügel, M., Maganaris, C.N., Wilke, J., Jurkat-Rott, K., Klingler, W., Wearing, S.C., Findley, T., Barbe, M.F., Steinacker, J.M., Vleeming, A., Bloch, W., Schleip, R., Hodges, P.W., 2018. Fascial tissue research in sports medicine: from molecules to tissue adaptation, injury and diagnostics. Br. J. Sports Med. 52 (23), 1497 LPe1497. https://doi.org/10.1136/bjsports-2018-099308.