Uszkodzenia więzozrostów i więzadeł goleni - przyczyny
Urazy więzozrostów są zawsze związane ze znacznym stopniem utraty sprawności, z bólem i dłuższymi przerwami w aktywności. Opisywano je również jako jedne z najtrudniejszych do leczenia kontuzji sportowych, których rehabilitacja może potrwać od 2 do 30 razy dłużej niż izolowanego uszkodzenia więzadła po bocznej stronie stawu skokowego1. Najczęstszą przyczyną przewlekłej dysfunkcji stawu skokowego (6 miesięcy po urazie stawu skokowego) są urazy więzozrostów2. Chociaż nie zdarzają się one często w porównaniu z bocznymi (inwersyjnymi) skręceniami stawu skokowego, problemy związane z uszkodzeniem więzozrostów mogą być niezwykle czasochłonne w rehabilitacji dla pacjentów i często prowadzą do znacznych ograniczeń funkcjonalnych i przedwczesnego rozwoju choroby zwyrodnieniowej stawu skokowego – szczególnie w przypadku niewłaściwie prowadzonych leczenia i rehabilitacji.
Wymienione uwarunkowania są szczególnie kłopotliwe, jeśli weźmiemy pod uwagę, że uraz ten najczęściej występuje między 18. a 34. rokiem życia3. Zgodnie z oceną częstości występowania stwierdza się, że nieizolowane urazy więzozrostów są związane z 8,5% wszystkich urazów stawu skokowego, chociaż badania udokumentowały, że nawet 25% złamań stawu skokowego leczonych operacyjnie ma u podłoża niestabilne uszkodzenie więzozrostu, które najczęściej występuje w urazach Webera typu C3.
Sportowcy jakich dyscyplin mają największe ryzyko urazów więzozrostów i więzadeł goleni?
Niektóre sporty charakteryzują się wyższym odsetkiem kontuzji stawów skokowych. Obejmują one dyscypliny sportowe, w których stopy są sztywno unieruchomione w butach, takie jak narciarstwo i hokej na lodzie, a także sporty kolizyjne (kontaktowe), takie jak futbol amerykański, piłka nożna, zapasy i rugby. Odnotowywany odsetek izolowanych urazów więzozrostów wśród ogółu urazów więzadeł stawu skokowego wynosi od 18 do 74%. Tę znaczną rozbieżność można wyjaśnić tym, że w niektórych sportach występują zewnętrzne czynniki ryzyka związane z urazami więzozrostów.
Narciarze i hokeiści noszą buty powodujące sztywne unieruchomienie stawu skokowego, co w przypadku urazu prowadzi do rotacji zewnętrznej stopy o znacznym momencie obrotowym, a futbol amerykański jest często rozgrywany na sztucznej murawie zamiast na nawierzchni naturalnej, co również stanowi czynnik predysponujący do wystąpienia urazu. Innym prawdopodobnym wyjaśnieniem jest często błędne diagnozowanie izolowanego urazu więzozrostu jako skręcenia stawu skokowego4.
Skręcenia stawu skokowego u sportowców są jednymi z najczęstszych urazów, a uszkodzenia więzozrostów lub zwichnięcia stawu skokowego górnego ("wysokie uszkodzenie stawu skokowego") wydają się być rozpoznawane w coraz większym stopniu.
Czy obecnie rzeczywiście występuje wzrost częstości występowania urazów więzozrostów albo lepsze jest rozpoznawanie urazów wcześniej nierozpoznawanych/ przeoczanych? Czy może sportowcy stają się coraz bardziej bezwzględni dla samych siebie, poświęcając swoje zdrowie dla osiągnięć sportowych? A może są oni bardziej agresywni w swoim sposobie gry, zwiększając w ten sposób ryzyko doznania (lub wywołania) kontuzji więzozrostu poprzez wślizgi, kontakt z innymi graczami i faulowanie?
Podczas gdy badania i praktyka kliniczna nieustannie dążą do zapobiegania urazom tkanek miękkich i więzadeł, natura urazów więzozrostów jest taka, że w mniejszym lub większym stopniu nie można im zapobiec w żadnym sporcie kontaktowym.
W dalszej części artykułu opiszemy, jak skuteczniej oceniać i diagnozować urazy oraz które testy kliniczne i wyniki rezonansu magnetycznego są najbardziej przydatne w określeniu ciężkości urazu. Wiedzę tę można następnie wykorzystać jako wskazówkę podczas prognozowania i próby rehabilitacji pacjentów, niezależnie od tego, czy jest to mniejszy uraz więzozrostu, czy też cięższy, który wymagał interwencji chirurgicznej.
Anatomia stawu skokowego stabilizowanego więzozrostem
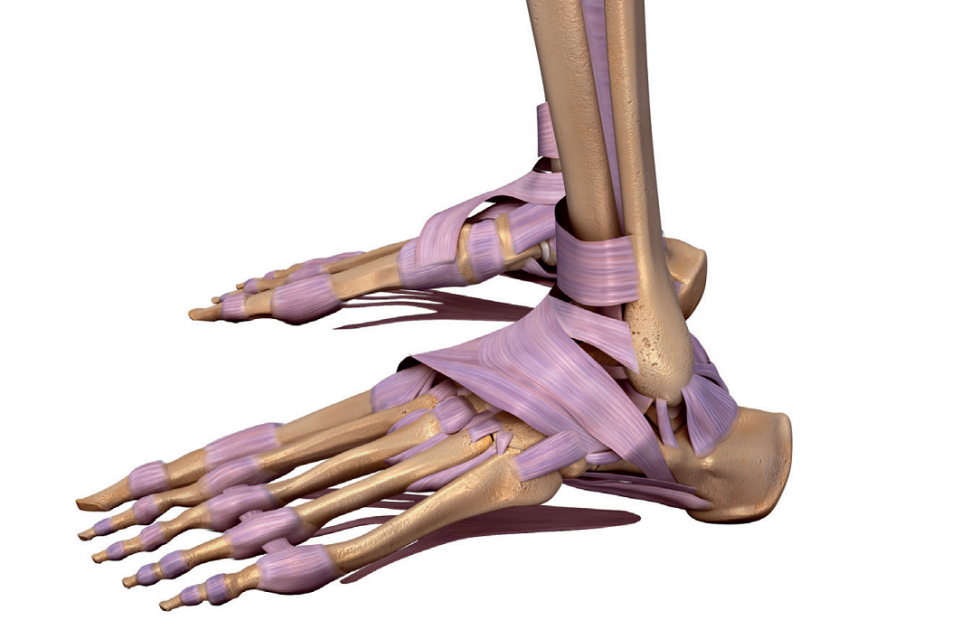
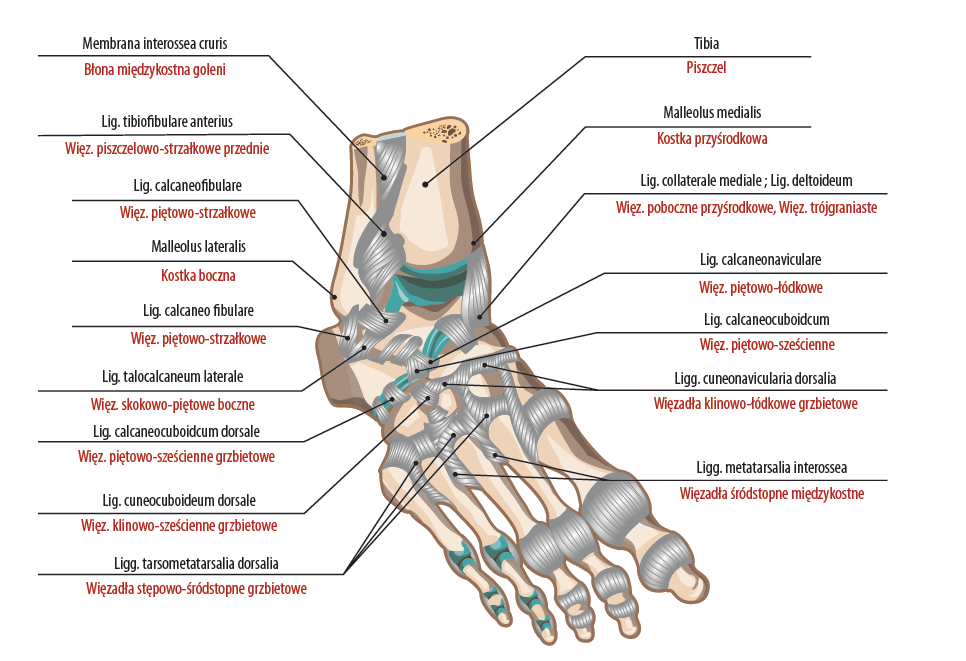
Staw skokowy stabilizowany więzozrostem składa się z wielu struktur kostnych i więzadłowych; patrząc z góry, cała struktura tworzy pierścień stabilizujący koniec dalszy piszczeli i kość strzałkową, pomiędzy którymi znajduje się kość skokowa. Większą część stabilności stawu zaopatrzonego w więzozrost zapewnia piszczel i strzałka, a w szczególności kostka przyśrodkowa i boczna, ze względu na ich masywność w porównaniu z resztą długości kości. Pomiędzy tymi wypukłościami kostnymi znajduje się więzadło piszczelowo-strzałkowe przednie dolne (anterior-inferior tibiofibular ligament), więzadło piszczelowo- strzałkowe tylne dolne (posterior inferior tibiofibular ligament), więzadło międzykostne (interosseous ligament) i błona międzykostna (interosseous membrane).
Struktury te w połączeniu z głęboką i powierzchowną (przednią) częścią więzadła trójgraniastego (deltoid ligament) oraz zespołem więzadeł bocznych zapobiegają głównie rozejściu się kości strzałkowej i piszczelowej1. Uszkodzenie stawu skokowego stabilizowanego więzozrostem obejmuje jedną lub wszystkie struktury więzadłowo-więzozrostowe, podczas gdy poważniejsze uszkodzenia mogą również obejmować więzadła boczne5.
Ryc. 1. Podstawowe struktury więzadłowe stopy po stronie bocznej i przyśrodkowej
Mechanizm urazu stawu skokowego
Wspomniana już na początku duża rozbieżność w statystykach występowania urazów może wskazywać na niedostateczne raportowanie i – co się z tym wiąże – także rozpoznawanie omawianego rodzaju urazów. Sytuacja ta odzwierciedla trudność w identyfikacji uszkodzenia więzozrostów. Grupy osób uprawiające sport, zarówno amatorsko, jak i zawodowo, są bardziej narażone na urazy więzozrostów ze względu na znaczne siły konieczne do uszkodzenia tak mocnych struktur, jakimi są więzadła1.
Jednym z najważniejszych aspektów procedury diagnostycznej jest możliwość obserwacji – najlepiej wielokrotnej – mechanizmu urazu. Jest jednak mało prawdopodobne, aby terapeuta miał tyle szczęścia, aby mieć dostęp do zapisów wideo zdarzeń urazowych, chyba że prowadzi terapię profesjonalnego sportowca, a kontuzja wystąpiła podczas meczu lub innych rozgrywek. W rzeczywistości większość pacjentów może doznać kontuzji podczas treningów lub innych aktywności sportowych, które prawdopodobnie nie były rejestrowane na nagraniach wideo i jako terapeuci nie mamy komfortu dokonania dokładnej analizy wystąpienia urazu. Ważne, aby zrozumieć lub wyobrazić sobie, w jaki sposób pacjent doznał obrażeń, ponieważ aspekt ten jest kluczowy dla diagnosty.
Mechanizm związany z urazem więzozrostu polega na bezpośrednim oddziaływaniu siły na jego obszar z wymuszeniem rotacji zewnętrznej stopy (w stosunku do piszczeli) przy stawie skokowym znajdującym się wówczas w położeniu zgięcia grzbietowego. Mechanizm może być również odwrócony, gdy piszczel rotuje się w kierunku wewnętrznym względem nieruchomej stopy; pozycja końcowa jest taka sama, a stopa w obydwu przypadkach znajduje się w zgięciu grzbietowym i jest zrotowana zewnętrznie. Wspomniana wymuszona rotacja w połączeniu z "widelcowatym" kształtem stawu powoduje powstanie siły skierowanej od środka na zewnątrz w obrębie stawu więzozrostowego, która niejako rozpycha go, co w rezultacie powoduje uszkodzenie jednej lub wszystkich istotnych struktur stabilizujących. W efekcie więzozrost jest poddawany trakcji odśrodkowej przez opisane siły rotacyjne5.
Izolowane uszkodzenie więzozrostu występuje, gdy dochodzi do przerwania ciągłości (rozerwania, ewentualnie naderwania) w obrębie stawu piszczelowo-strzałkowego dalszego bez towarzyszącego złamania. Wydaje się, że tego rodzaju uraz ma zupełnie inny charakter niż "klasyczne" uszkodzenie więzozrostu, które występuje wraz ze złamaniem; sytuację komplikuje również fakt, że omawiana grupa pacjentów zalicza się do najmniej zbadanych spośród populacji doznających analogicznych urazów. Odsetek izolowanych urazów więzozrostów w przypadku skręcenia stawu skokowego występuje nawet u 20% populacji sportowców. Zarówno stabilne, jak i niestabilne urazy więzozrostów są częstsze w sportach kolizyjnych podczas bezpośredniego kontaktu, takiego jak blokowanie, i częściej występują na sztucznej murawie niż na podłożu naturalnym6.
Klasyfikacja urazów stawu skokowego
Uraz przenika przez poszczególne warstwy tkanek niczym przez kolejne kręgi cebuli – od zewnętrznej (przedniej) do wewnętrznej (tylnej) części stawu. Najpierw dochodzi do urazu więzadła piszczelowo-strzałkowego przedniego dolnego, następnie więzadła międzykostnego, więzadła piszczelowo-strzałkowego tylnego dolnego, a następnie więzadła trójgraniastego. Jeśli podejrzewamy uraz więzadła piszczelowo-strzałkowego tylnego dolnego, sugeruje to kontuzję znacznego stopnia, ponieważ wówczas więzadło piszczelowo-strzałkowe przednie dolne i więzadło międzykostne również będą uszkodzone.
Zgodnie z artykułem Sikka i wsp.7 klasyfikacja najczęściej opiera się na analizie wyników badania rezonansem magnetycznym.
Klasyfikacja urazów stawu skokowego wg. Sikka i wsp.:
- Stopień I: izolowane uszkodzenia więzadła piszczelowo-strzałkowego przedniego dolnego;
- Stopień II: uraz więzadła piszczelowo-strzałkowego przedniego dolnego i więzadła międzykostnego;
- Stopień III: uraz więzadła piszczelowo-strzałkowego przedniego dolnego, więzadła międzykostnego i więzadła piszczelowo-strzałkowego tylnego dolnego;
- Stopień IV: uszkodzenie więzadła więzadła piszczelowo-strzałkowego przedniego dolnego, więzadła międzykostnego i więzadła piszczelowo-strzałkowego tylnego dolnego i więzadła trójgraniastego.
Powyższy system oceny wyników badań rezonansu magnetycznego może dać bardziej adekwatną ocenę w odniesieniu do drobnych i umiarkowanych, leczonych zachowawczo urazów więzozrostu niż kliniczny system oceny Portera i wsp.8.
Klasyfikacja urazów stawu skokowego wg. Portera i wsp.:
- Stopień I: obejmuje uszkodzenie przedniej części więzadła trójgraniastego i dystalnej części więzadła międzykostnego, bez rozerwania proksymalnej części więzozrostu lub głębokiej części więzadła trójgraniastego. Więzadło piszczelowo-strzałkowe przednie dolne jest często bardzo wrażliwe na dotyk i w rezultacie może się okazać, że uległo ono urazowi wyższego stopnia; ponieważ nie obserwuje się rozejścia się stawu diastazy, uraz klasyfikowany jest jako stabilny.
- Stopień II: obejmuje rozerwanie przedniej części więzadła trójgraniastego oraz jego części głębokiej, a także rozerwanie znacznej części więzozrostu, co powoduje niestabilność stawu skokowego mimo zachowania właściwej osiowości struktur w obrazie radiologicznym, jeżeli struktury nie zostaną odpowiednio obciążone (sprowokowane) w celach diagnostycznych. Sytuacja taka stanowi szczególne wyzwanie w stawianiu rozpoznania, ponieważ rozmiar urazu i utajona niestabilność są często trudniejsze do uchwycenia.
- Stopień III: obejmuje znacznego stopnia rotację zewnętrzną i odwiedzenie, z całkowitym zerwaniem więzadeł przyśrodkowych i rozległym przerwaniem więzozrostu, któremu często towarzyszy złamanie proksymalnej części kości strzałkowej.
Takie urazy są jawnie niestabilne podczas wstępnego badania i standardowych zdjęć rentgenowskich. Jednak nie każdy pacjent ma dostęp do badania za pomocą rezonansu magnetycznego lub zgłasza się na fizjoterapię po przeprowadzeniu badań obrazowych. Konieczne może być podjęcie decyzji o odesłaniu pacjenta na dalszą diagnostykę w celu określenia zakresu urazu, ponieważ właściwa ocena rozległości i typu urazu odgrywa dużą rolę w terapii i rokowaniu.
Nowszy system klasyfikacji wyników rezonansu magnetycznego opracowany przez Sikka i wsp.7 wydaje się najczęściej stosowaną metodą zarówno w gabinetach, jak i w badaniach klinicznych.
Urazy I stopnia są związane z pewnym zakresem dyskomfortu, jednak nie są niestabilne, ponieważ nie obejmują całkowitego zerwania. Można sobie z nimi radzić za pomocą odpowiedniego unieruchomienia i krótkiego okresu powstrzymywania się od uprawiania sportu.
Ważne, aby rozróżnić stabilny i niestabilny uraz II stopnia, ponieważ wspomniana różnica determinuje plan postępowania. Stabilny uraz II stopnia (lub stopień IIa) można poddawać leczeniu zachowawczemu, natomiast niestabilny uraz II stopnia (lub stopień IIb) może wymagać interwencji chirurgicznej.
Urazy III i IV stopnia zwykle leczone są za pomocą interwencji chirurgicznej w celu przywrócenia normalnej strukturalnej stabilności stawu, po czym wdrażany jest adekwatny program rehabilitacji. Doświadczenie kliniczne wykazało, że jednym z najważniejszych czynników określających stopień urazu jest zdolność pacjenta do dalszego uprawiania sportu5. W kontuzjach I stopnia zawodnik często kontynuuje grę (np. kończy mecz) i wspomina o problemie dopiero po nim (np. w piłce nożnej). Zdolność zawodnika do ukończenia gry natychmiast po kontuzji jest korzystnym predykatorem klinicznym. Wskazuje bowiem na możliwy dość szybki powrót do sprawności po doznaniu kontuzji niewielkiego stopnia.
W przypadku kontuzji II lub III stopnia zawodnik może nie być w stanie ukończyć gry. Taka sytuacja jest gorszym predykatorem klinicznym, natomiast sugeruje, że doznany uraz zaklasyfikowany będzie jako przynajmniej II stopnia. Oczywiście należy przeprowadzić dalszą ocenę kliniczną, wykraczającą poza możliwości istniejące na boisku. Przy cięższych urazach stopień bólu w momencie wstępnej oceny może utrudniać uzyskanie dokładnych informacji na podstawie badania klinicznego. Dlatego zgodnie z algorytmem zaproponowanym przez Polzera i wsp. należy przeprowadzić opóźnioną ocenę kliniczną (po pięciu dniach), aby umożliwić ustąpienie bólu9. W piątym dniu szuka się głównie bólu lub niestabilności w testach specyficznych dla więzozrostów.
Ocena kliniczna kontuzji stawu skokowego
Rozpoznanie kontuzji ma kluczowe znaczenie, zwłaszcza u sportowców, u których wykazano, że błędna diagnoza wiąże się z długotrwałą dysfunkcją stawu skokowego, straconym czasem ze względu na konieczność przerwania uprawiania sportu i potrzebą chirurgicznej stabilizacji. Jednak badania fizykalne i radiograficzne mogą być mylące, a dokładna diagnoza może być trudna pomimo udoskonalonych metod diagnostycznych. Ponadto istnieją kontrowersje dotyczące kryteriów interwencji chirurgicznej oraz zastosowania optymalnych implantów, jeśli są one wskazane. Chociaż rozpoznawanie omawianej grupy urazów uległo poprawie, wciąż brakuje dowodów na optymalne leczenie zachowawcze i chirurgiczne.
Główne przyczyny tej sytuacji obejmują:
- niemożność prawidłowego rozróżnienia izolowanych (bez złamań) i nieizolowanych urazów więzozrostu;
- brak wysokiej specyficzności obecnie stosowanych testów diagnostycznych;
- niemożność dokładnego odróżnienia urazu stabilnego od niestabilnego;
- niemożność dostatecznego rozróżnienia ostrych i przewlekłych urazów więzozrostów3,6.
Urazy więzozrostów mogą zostać przeoczone we wczesnych stadiach, ponieważ stopień bólu i obrzęku może nie odzwierciedlać ciężkości urazu. Sportowcy często zgłaszają swoje obawy doznania poważniejszej kontuzji, jednak podejmują próbę kontynuacji aktywności, która kończy się niepowodzeniem. Niektóre badania wykazały, że średni czas od doznania urazu do postawienia rozpoznania wynosił 14–21 dni1. Jednak niektóre przypadki mogą zostać niezdiagnozowane przez 3 do 7 miesięcy: po przejściu standardowej rehabilitacji stawu skokowego (lub braku rehabilitacji) utrzymywanie się bólu lub niestabilności uniemożliwia pacjentowi pełny powrót do sprawności, co rodzi pytanie – czy nie przeoczono czegoś na początku? Dopiero wówczas zlecane są dalsze badania diagnostyczne1. Wczesna diagnoza urazów więzozrostów ma kluczowe znaczenie, ponieważ strategie wczesnego leczenia są integralną częścią przyspieszonego procesu rehabilitacji. Wspomniane wczesne strategie postępowania obejmują zastosowanie odpowiedniego buta odciążającego i zmianę obciążenia kończyn.
Ocena subiektywna uszkodzenia więzozrostów i więzadeł goleni
Po zebraniu dokładnych informacji o mechanizmie urazu ważne może być zadanie następujących pytań3,5:
- Czy pacjent był w stanie kontynuować aktywność, którą dotychczas wykonywał?
- Czy usłyszał lub poczuł cokolwiek w momencie doznania urazu?
- Czy przebył w przeszłości podobną kontuzję?
- Gdzie jest zlokalizowany ból?
- Czy po urazie wystąpił obrzęk lub zasinienie?
Jak wspomniano wcześniej, zdolność zawodnika do kontynuowania zadania wskazuje na stopień kontuzji. Jeśli był w stanie kontynuować aktywność, jest mało prawdopodobne, aby uszkodzenie było poważniejsze niż kontuzja I stopnia. Jeśli twierdzi, że mógłby ją kontynuować, ale nie byłoby to komfortowe, może to sugerować stabilny uraz stopnia IIa. Jeśli zawodnik nie był w stanie kontynuować aktywności, uzasadnione jest podejrzenie kontuzji stopnia IIb lub wyższego3,5.
Zawodnicy po urazie więzozrostu opisują mechanizm inny niż w przypadku urazu inwersyjnego stawu skokowego. Mogą zgłaszać uwięźnięcie stopy (jej stabilizację) podczas wślizgu z zadziałaniem siły obrotowej. Jeżeli jest to możliwe, terapeuta powinien potwierdzić mechanizm urazu, przeglądając zarejestrowany materiał wideo. Po urazie zawodnik może nie być pewien tego, co się stało, jednak często będzie opisywał, że "coś jest nie tak" lub czuje się niepewnie, skacząc lub biegając na kontuzjowanej stopie. Ból pacjenta jest często zlokalizowany powyżej kostki bocznej, niemniej jednak może również występować ból po przyśrodkowej stronie stawu skokowego, jeśli doszło do uszkodzenia więzadła trójgraniastego. Uraz wyższego stopnia można podejrzewać, jeśli zawodnik ma trudności z chodzeniem i zgłasza większe nasilenie objawów. W ocenie wizualnej staw skokowy nie musi wyglądać na spuchnięty, jednak pacjent może zgłaszać zmniejszone zaufanie do stawu i uczucie niestabilności.
Diagnostyka różnicowa uszkodzenia więzozrostów i więzadeł goleni
Ze względu na zadziałanie dużych sił doprowadzających do urazu więzozrostu należy wykluczyć uszkodzenie struktur kostnych. Możliwe jest również wystąpienie wtórnego uszkodzenia powierzchni chrzęstnych, objawiającego się m.in. ciągłym dyskomfortem i obrzękiem.
Ocena obiektywna urazu stawu skokowego
W przypadku podejrzenia urazu więzozrostu należy unieruchomić staw skokowy w bucie ortopedycznym i doprowadzić do odciążenia uszkodzonej kończyny. Aby poprawić wiarygodność obiektywnej oceny, należy odczekać 24–48 godzin, aż początkowy ból i stan zapalny ustąpią. W przypadku urazu wyższego stopnia formalną ocenę można przeprowadzić pięć dni po urazie9. Warto wykorzystać informacje uzyskane z tej oceny w celu określenia potrzeby wykonania dalszych badań obrazowych.
Oprócz normalnej oceny czynności stawu skokowego po urazie [takiej jak zdolność chodzenia, obrzęk, zakres ruchu (ROM) i siła] można przeprowadzić szereg specyficznych testów obciążeniowych/prowokacyjnych dla struktur więzozrostu. Ból przy palpacji w okolicy więzadła piszczelowo-strzałkowego przedniego dolnego i ból powyżej stawu skokowego narastający przy biernym zgięciu grzbietowym stopy mogą sugerować uszkodzenie więzozrostu. Testy o największej swoistości i przydatności prognostycznej obejmują test rotacji zewnętrznej i test kompresji (squeeze test)7,10. Test zgięcia grzbietowego/rotacji zewnętrznej ma czułość 92%. Chociaż test kompresji ma czułość ocenianą jedynie na 33%, jest bardziej specyficzny dla urazu więzozrostu. Jeżeli jest dodatni, koreluje z dłuższym czasem powrotu do aktywności (wideo 1: Objawy urazów więzozrostu
(za uprzejmą zgodą Physiotutors YouTube) https://youtu.be/JMqDnJNZDNI)10,11.
Najistotniejsze testy obiektywne przy uszkodzeniu więzozrostów i więzadeł goleni
Kluczowe klinicznie obiektywne testy urazu więzozrostów zostały opisane przez Smana i wsp. Obejmują one10 badanie palpacyjne więzadeł (wideo 2: Tkliwość palpacyjna więzadeł więzozrostu (za uprzejmą zgodą Physiotutors YouTube) https://youtu.be/xfdD7nSDrcg) i zakres ruchomości w zgięciu grzbietowym (test odległości od kolana do ściany) (wideo 3: Ocena ruchomości stawu skokowego przy ścianie (za uprzejmą zgodą Physiotutors YouTube) https://youtu.be/U7woPNLUT3Q) oraz pozostałe wymienione i opisane poniżej. W każdej grupie populacji, także u sportowców, występują duże różnice indywidualne zakresu ruchomości zgięcia grzbietowego stawu skokowego. Pacjenci z mniejszą wyjściową ruchomością w tym stawie mierzoną za pomocą testu odległości kolana od ściany mogą być bardziej narażeni na wystąpienie urazu i mogą doświadczać większych trudności we wczesnych stadiach po urazie. Pacjent z niższym wynikiem wyjściowym ma tendencję do większego obciążania struktur tkanek miękkich podczas prostych czynności, takich jak chodzenie, natomiast pacjent z wysokim wynikiem w teście odległości kolana do ściany może być w stanie kontynuować bieg bez bólu we wczesnych stadiach po urazie11.
Testy obiektywne przy uszkodzeniu stawu skokowego - test odległości kolana od ściany (wideo 3)
Pacjent jest skierowany twarzą do ściany. Następnie klęka na kolanie kończyny niepoddawanej badaniu, tak żeby paluch stopy kończyny badanej znalazł się w odległości 12,5 cm od ściany. Z tej odległości pacjent powinien móc dotknąć ściany kolanem bez odrywania pięty od podłoża. Utrata kontaktu podeszwy z podłożem oznacza ograniczenie. W takim przypadku stopę przesuwa aż do miejsca, w którym dotknięcie ściany jest możliwe. Test może być wykorzystywany do oceny progresji terapii. Znaczenie kliniczne ma wzrost odległości o 1,9 cm.
Testy obiektywne przy uszkodzeniu więzozrostów i więzadeł goleni - test rotacji zewnętrznej i zgięcia grzbietowego (wideo 4)
Pacjent znajduje się w pozycji siedzącej na krawędzi stołu terapeutycznego. Podudzie badanej kończyny zwisa swobodnie zgięte pod kątem 90 stopni w stawie kolanowym. Terapeuta jedną ręką stabilizuje podudzie powyżej stawu skokowego górnego, a drugą wprowadza zgięcie grzbietowe od spodu stopy oraz rotację zewnętrzną. Wynik testu jest dodatni, kiedy wykonywany manewr prowokuje ból pacjenta i/lub doprowadza do separacji w obrębie stawu piszczelowo-strzałkowego dolnego.
Wideo 4. Test prowokacji zgięcia grzbietowego i rotacji zewnętrznej (za uprzejmą zgodą Physiotutors YouTube) https://youtu.be/s53uzyUv0bc
Testy obiektywne przy uszkodzeniu stawu skokowego - test kompresji (wideo 5)
Pacjent znajduje się w pozycji leżenia tyłem, badana kończyna dolna jest zgięta w stawie biodrowym i kolanowym, a stopa oparta o leżankę. Terapeuta podchodzi od strony uszkodzonej kończyny. Następnie umieszcza nasady rąk bocznie i przyśrodkowo na wysokości proksymalnego końca piszczeli i strzałki. W kolejnym kroku przesuwa ręce nieco bardziej dystalnie, przykładając taką samą kompresję. W ten sposób podąża aż do dystalnej części kości piszczelowej i strzałkowej. Ocenie podlega ból zgłaszany przez pacjenta: im bardziej proksymalnie występuje, tym poważniejsze jest uszkodzenie.
Wideo 5. Test kompresji więzozrostu (za uprzejmą zgodą Physiotutors YouTube) https://youtu.be/ANgWSz0UoDg
Testy obiektywne przy urazu więzozrostów i więzadeł goleni - test translacji strzałki (wideo 6)
Pacjent znajduje się w pozycji leżenia bokiem. Terapeuta ustawia się z tyłu za pacjentem na wysokości testowanej stopy. Następnie jedną ręką obejmuje i stabilizuje dystalny koniec piszczeli, podczas gdy drugą wykonuje ślizg dobrzuszny i dogrzbietowy strzałki na wysokości kostki bocznej. Test jest dodatni w przypadku prowokacji bólu lub zwiększonego zakresu translacji w porównaniu z kończyną nieuszkodzoną.
Wideo 6. Test translacji kości strzałkowej (za uprzejmą zgodą Physiotutors YouTube) https://youtu.be/W3SHqKqkK14
Testy obiektywne przy urazie stawu skokowego - test szuflady przedniej dla stawu skokowego (wideo 7)
Pacjent znajduje się w pozycji leżenia tyłem. Kończyna poddawana badaniu zostaje ustawiona w lekkim zgięciu (można podłożyć wałek pod kolano), a stopa wystaje poza leżankę. Terapeuta ustawia stopę w 10–15 stopni zgięcia podeszwowego. Następnie jedną ręką obejmuje piętę pacjenta, układając powierzchnię podeszwową stopy wzdłuż przedniej powierzchni przedramienia. Drugą ręką należy ustabilizować dystalny koniec goleni i wykonać przesunięcie stopy do przodu. O uszkodzeniu świadczy zwiększony zakres ślizgu w porównaniu ze stroną nieuszkodzoną i pojawienie się w trakcie testu zagłębienia po przednio-bocznej stronie więzozrostu. Alternatywnie można oprzeć stopę na leżance. Wprowadzić 10–15 stopni zgięcia podeszwowego, a następnie, zamieniając punctum fixum z punctum mobile, spychać dogrzbietowo dystalną część podudzia.
Wideo 7. Test szuflady przedniej stawu skokowego w przypadku przewlekłej niestabilności stawu skokowego i zerwania więz. skokowo-strzałkowego przedniego (za uprzejmą zgodą Physiotutors YouTube) https://youtu.be/vAcBEYZKcto
Testy obiektywne przy uszkodzeniu więzozrostów i więzadeł goleni - test prowokacji bocznej (Cotton test) (wideo 8)
Pacjent znajduje się w pozycji leżenia tyłem. Kończyna poddawana badaniu zostaje ustawiona w lekkim zgięciu (można podłożyć wałek pod kolano), a stopa wystaje poza leżankę. Terapeuta staje na wysokości badanej stopy od strony przyśrodkowej. Ręką zewnętrzną stabilizuje dystalną część podudzia, a wewnętrzną obejmuje piętę i wykonuje translację doboczną w stawie skokowym. Test jest dodatni, gdy zakres translacji przekracza 3–5 mm i/lub gdy słyszalny lub wyczuwalny jest trzask.
Wideo 8. Test prowokacji bocznej w przypadku urazów więzozrostu (za uprzejmą zgodą Physiotutors YouTube) https://youtu.be/ivGqC0te6uA
Testy obiektywne przy uszkodzeniu stawu skokowego - test podskoków
Niemożność wykonania podskoków jednonóż ma najwyższą czułość (89%) ze wszystkich testów prowokacji więzozrostów10. Należy jednak pamiętać, że żaden test stosowany oddzielnie nie jest wystarczająco dokładny do rozpoznania urazu omawianych struktur. Sman i in. sugerują wykorzystanie kombinacji czułych i specyficznych testów w celu potwierdzenia uszkodzenia zespołu stawu skokowego10.
Ocena uszkodzenia więzozrostów i więzadeł goleni na podstawie diagnostyki obrazowej
Wstępne badanie obrazowe w przypadku podejrzenia uszkodzenia zespołu więzozrostów może być wykonane za pomocą zdjęcia rentgenowskiego. Wskazaniami do przeprowadzenia tego rodzaju diagnostyki są tkliwość struktur kostnych sugerująca złamanie, zwykle dystalnej części kości strzałkowej, lub podejrzenie rozejścia się więzozrostu. RTG proksymalnej części kości strzałkowej może być również uzasadniony w przypadku urazów więzozrostu z zadziałaniem dużej siły, gdy podejrzewa się złamanie szyjki kości strzałkowej wskazujące na złamanie Maisonneuve12. W przypadku elitarnych sportowców rentgenografia większości uszkodzeń stawu skokowego górnego i jego kompleksu tkankowego nie jest często wykonywana ze względu na łatwy i szybki dostęp do rezonansu magnetycznego dla tej grupy pacjentów5.
Radiografia rentgenowska bez obciążenia jest stosunkowo mało czuła pod względem wykrywania uszkodzeń kompleksu więzozrostu, a radiograficzne oznaki rozejścia się więzozrostu mogą nie występować nawet w przypadku całkowitego rozerwania więzadła piszczelowo-strzałkowego przedniego dolnego (III stopnia). Niekiedy dopiero całkowite rozerwanie więzadła piszczelowo-strzałkowego przedniego dolnego, więzadła międzykostnego i więzadła piszczelowo-strzałkowego tylnego dolnego powoduje, że rozejście się więzozrostu uwidacznia się na zdjęciach rentgenowskich bez zastosowania dodatkowego obciążenia prowokującego uszkodzone struktury (rozwierającego więzozrost)5,13. Dlatego zaleca się, aby w diagnostyce stosować zdjęcia rentgenowskie stawu skokowego z obciążeniem przednio-tylnym, uwidocznieniem więzozrostu w płaszczyźnie strzałkowej oraz projekcji bocznych. Wyniki obejmujące zwiększoną przestrzeń po stronie przyśrodkowej między kością skokową a kostką przyśrodkową, zmniejszone nakładanie się kości piszczelowej i strzałkowej oraz zwiększona przestrzeń między powierzchnią wcięcia strzałki na kości piszczelowej a kością strzałkową o ponad 6 mm z dużym prawdopodobieństwem sugerują uraz. Niemniej jednak dokładność takich pomiarów jest wątpliwa3,11,13.
Rezonans magnetyczny stanowi najbardziej wiarygodną metodę obrazowania ze 100% czułością i 93% specyficznością w przypadku więzadła piszczelowo-strzałkowego przedniego dolnego oraz 100% czułością i specyficznością w przypadku urazów więzadła piszczelowo-strzałkowego tylnego dolnego11. Badanie to pozwala na wyraźne uwidocznienie urazu więzozrostu i więzadła trójgraniastego w stanie ostrym, na co wskazuje obrzęk więzadeł, zerwanie włókien i wiotkość. Ciężkość zerwania więzadeł można określić poprzez dokładną ocenę stopnia uszkodzenia włókien, co umożliwia klasyfikację urazu od stopnia I (obrzęk), przez II (częściowe zerwanie), po III (całkowite zerwanie)5.
Niewielkie złamania awulsyjne części korowej kości, zwykle występujące pod przyczepem strzałkowym więzadła piszczelowo-strzałkowego przedniego dolnego, są często wykrywane za pomocą rezonansu magnetycznego, natomiast nietrudno je przeoczyć na klasycznych zdjęciach rentgenowskich. Rezonans magnetyczny pozwala również zidentyfikować rozerwanie więzadła międzykostnego i obrzęk w obrębie błony międzykostnej, które w innym przypadku zostałyby przeoczone5. Ostry uraz więzozrostu nakładający się na przewlekły jest częsty w przypadku wysokich skręceń stawu skokowego u sportowców. W obrazowaniu charakteryzuje się on niskim sygnałem generowanym przez pogrubiałe zbliznowaciałe więzadła, którym towarzyszą obrzęki lub rozerwania. Jest to istotna obserwacja, ponieważ może wpływać na potencjał gojenia się więzadeł, a tym samym może wykluczyć leczenie zachowawcze5.
Wielu chirurgów jest nadal zwolennikami wykorzystywania zdjęć rentgenowskich wykonanych podczas dynamicznej, aplikowanej manualnie prowokacji struktur więzozrostu, ponieważ mogą one potwierdzać całkowite rozerwanie więzozrostu, które mogłoby być niejednoznaczne w badaniu rezonansem magnetycznym5.
Rola tomografii komputerowej w ostrym urazie więzozrostu polega głównie na ocenie złamań, które potwierdzono lub podejrzewa się na podstawie wstępnego zdjęcia rentgenowskiego lub, coraz częściej, obrazu rezonansu magnetycznego. Małe złamania awulsyjne warstwy korowej kości mogą być słabo widoczne na rezonansie ze względu na niski sygnał włókien więzadłowych lub intensywny obrzęk tkanek miękkich. Z tego względu tomografia komputerowa może być potrzebna do potwierdzenia lub lepszego uwidocznienia odłamu złamania lub określenia, czy wymaga ono stabilizacji wewnętrznej5.
Artroskopia odgrywa główną rolę w diagnostyce niestabilności, gdy diagnoza kliniczna i radiologiczna są niejednoznaczne, a towarzyszące urazy (takie jak konflikt/ciasnota lub zmiany kostno-chrzęstne) mogą być leczone w tym samym czasie11. Ta inwazyjna metoda diagnostyczna wiąże się z nieodłącznym ryzykiem dla pacjenta. Trwają badania mające na celu znalezienie mniej inwazyjnych rozwiązań, takich jak urządzenie Syndhoo, do dynamicznej oceny stabilności dystalnej części połączenia piszczelowo-strzałkowego podczas rotacji zewnętrznej stawu skokowego jako uzupełnienia dostępnych testów klinicznych2.
Nie wszystkie urazy struktur więzozrostu wymagają dalszego obrazowania. Może się zdarzyć, że obrazowanie wykaże wyższy stopień urazu, niż sugeruje ocena kliniczna. W takich sytuacjach ważne jest, aby przede wszystkim brać pod uwagę obraz kliniczny, nadal respektując wyniki badań obrazowych. Jeżeli wszystkie elementy oceny klinicznej sugerują uraz niskiego stopnia, a obrazowanie wykazuje całkowite zerwanie więzadła piszczelowo-strzałkowego przedniego dolnego, więzadła międzykostnego, więzadła piszczelowo-strzałkowego tylnego dolnego i więzadła trójgraniastego, nie należy wpadać w panikę i nie spieszyć się z operacją. Jeśli nie występuje niestabilność, można potraktować taką sytuację jako stabilny uraz stopnia IIa5,7.
Ryc. 2. Szczegółowy schemat anatomii więzadeł aspektu grzbietowego stopy
Uszkodzenia więzozrostów i więzadeł goleni - wnioski
Wydaje się, że wysokie uszkodzenia stawu skokowego są zbyt często pomijane na wczesnym etapie po wystąpieniu urazu. Prowadzi to do przedłużającego się bólu i ubytków funkcjonalnych sportowców, a także niesie ze sobą ryzyko złego gojenia się więzozrostu z powodu niewłaściwego postępowania. Natychmiastowa identyfikacja urazu na podstawie subiektywnych kryteriów i baterii istotnych testów obiektywnych może zapewnić postawienie prawidłowej diagnozy i pomoże odpowiednio ukierunkować terapię, optymalizując powrót do zdrowia i ułatwiając szybszy powrót do aktywności.
Źródło: "Co-Kinetic", Journal 2019; 82 (October), p. 14–20. Dziękujemy za zgodę na tłumaczenie i przedruk artykułu.
- Latham AJ, Goodwin PC, Stirling B et al. Ankle syndesmosis repair and rehabilitation in professional rugby league players: a case series report. BMJ Open Sport & Exercise Medicine 2017; 3(1): e000175. https://spxj.nl/2T9opEs
- D’Hooghe P, Bouhdida S, Whiteley R et al. Stable versus unstable grade 2 high ankle sprains in athletes: a noninvasive tool to predict the need for surgical fixation. Clinical Research on Foot & Ankle 2018; 6(1): 252. https://spxj.nl/2ZAto3F
- Vopat ML, Vopat BG, Lubberts B et al. Current trends in the diagnosis and management of syndesmotic injury. Current Reviews in Musculoskeletal Medicine 2017; 10(1): 94–103. https://spxj.nl/2T9dWJ5
- Lubberts B, D’Hooghe P, Bengtsson H et al. Epidemiology and return to play following isolated syndesmotic injuries of the ankle: a prospective cohort study of 3677 male professional footballers in the UEFA Elite Club Injury Study. British Journal of Sports Medicine 2019; 53(15): 9 59–964. https://spxj.nl/2Kzi55c
- Morgan C, Konopinski M, Dunn A. Conservative management of syndesmosis injuries in elite football. Aspetar Sports Medicine Journal 2014; 3(3): 602–613. https://spxj.nl/2M413j0
- Williams BT, Ahrberg AB, Goldsmith MT et al. Ankle syndesmosis: a qualitative and quantitative anatomic analysis. The American Journal of Sports Medicine 2015; 43(1): 88–97
- Sikka RS, Fetzer GB, Sugarman E et al. Correlating MRI findings with disability in syndesmotic sprains of NFL players. Foot & Ankle International 2012; 33: 371–378
- Porter DA. Ligamentous injuries of the foot and ankle. In: Fitzgerald RH, Kaufer H, Malkani AL (eds) Orthopaedics. Mosby 2002. ISBN 978-0323013185 (£60.68). Buy from Amazon https://amzn.to/2Ku5lwP
- Polzer H, Kanz KG, Prall WC et al. Diagnosis and treatment of acute ankle injuries: development of an evidence-based algorithm. Orthopedic Reviews (Pavia) 2012; 4(1):e5. https://spxj.nl/2YKolfM
- Sman AD, Hiller CE, Rae K et al. Diagnostic accuracy of clinical tests for ankle syndesmosis injury. British Journal of Sports Medicine 2015; 49(5): 323–329
- Ballal MS, Pearce CJ, Calder JD. Management of sports injuries of the foot and ankle: an update. The Bone & Joint Journal 2016; 98-B: 874–883
- Porter DA, Jaggers RR, Barnes AF et al. Video 6: The Fibular Translation Test | Syndesmosis Injuries (Courtesy of YouTube user Physiotutors) https://youtu.be/W3SHqKqkK14. Video 7: Anterior Drawer Test of the Ankle | Chronic Ankle Laxity & Anterior Talofibular Ligament Rupture (Courtesy of YouTube user Physiotutors) https://youtu.be/vAcBEYZKcto Video 8: The Cotton Test | Syndesmosis Injury (Courtesy of YouTube user Physiotutors) https://youtu.be/ivGqC0te6uA Optimal management of ankle syndesmosis injuries. Open Access Journal of Sports Medicine 2014;5:173–182 Open access https://spxj.nl/2TaLZAF
- Schnetzke M, Vetter SY, Beisemann N et al. Management of syndesmotic injuries: what is the evidence? World Journal of Orthopedics 2016; 7(11): 718–725. https://spxj.nl/2M0nG7T